ΣΥΧΝΕΣ ΕΡΩΤΗΣΕΙΣ
Εδώ θα βρείτε απαντήσεις στα συνηθέστερα ερωτήματα που αφορούν τον Προγεννητικό Έλεγχο. Παρόλα αυτά αν ακόμα έχετε απορίες και ερωτήματα μην διστάσετε να επικοινωνήσετε μαζί μας.
TI EINAI H ΑΥΞΗΜΕΝΗ ΠΑΡΕΓΚΕΦΑΛΟΝΩΤΙΑΙΑ ΔΕΞΑΜΕΝΗ (ΟΠΙΣΘΙΑ ΔΕΞΑΜΕΝΗ);
Κατά την υπερηχογραφική εξέταση β’ επίπεδου, ελέγχεται το κρανίο και ο εγκέφαλος του εμβρύου και ταυτόχρονα αξιολογείται το μέγεθος της οπίσθιας δεξαμενής του εγκεφάλου βάσει της απόστασης από τον σκώληκα της παρεγκελίδος έως το έσω τοίχωμα του ινιακού οστού του κρανίου. Διατεταγμένη οπίσθια δεξαμενή ορίζεται όταν αυτή η απόσταση είναι μεγαλύτερη από 10mm και συχνά συνυπάρχει με διάταση των πλαγίων κοιλιών του εγκεφάλου.
Η ύπαρξη διάτασης συνδέεται με χρωμοσωμικές ανωμαλίες, ωστόσο η συσχέτιση είναι ισχυρότερη όταν συνυπάρχει α) με διάταση των πλαγίων κοιλιών του εγκεφάλου ή β) με άλλες δομικές ανωμαλίες ή χρωμοσωμικούς δείκτες.
Η διάταση των κοιλιών του εγκέφαλου ενός εμβρύου αποτελεί χρωμοσωμικό δείκτη μέτριας βαρύτητας, ο οποίος μπορεί να οδηγήσει σε αμνιοπαρακέντηση για να διερευνηθεί ο καρυότυπος του εμβρύου.
Επίσης, η προαναφερόμενη κατάσταση μπορεί να συσχετίζεται με το σύνδρομο Dandy Walker, όπου ο σκώληκας της παρεγκεφαλίδας έχει μερική ή ολική υποπλασία.
Ωστόσο, η διάγνωση αυτών των δυο καταστάσεων είναι σχετικά εύκολη, εφόσον εξεταστεί υπερηχογραφικά με προσοχή η παρεγκεφαλίδα.
Τέλος, όταν η διάταση είναι μεγάλη μπορεί να πραγματοποιηθεί μαγνητική τομογραφία του εμβρύου για επικύρωση της διάγνωσης αλλά και για ανίχνευση συνοδών ευρημάτων στο κεντρικό νευρικό σύστημα.
Έχει διαπιστωθεί ότι στο 92-100% των εμβρύων με μεμονωμένη διάταση της οπίσθιας δεξαμενής, η έκβαση είναι ικανοποιητική και αργότερα τα παιδιά αυτά είναι απολύτως φυσιολογικά, χωρίς κανένα μαθησιακό πρόβλημα.
TI EINAI TO ΒΙΟΧΗΜΙΚΟ ΤΕΣΤ 2ΟΥ ΤΡΙΜΗΝΟΥ ΤΗΣ ΚΥΗΣΗΣ (ΤΡΙΠΛΟ ΤΕΣΤ Η Α-ΤΕΣΤ);
Το τριπλό τεστ ή Α-τεστ ή Bart’sTest, είναι μια εξέταση πληθυσμιακής διαλογής η όποια πραγματοποιείται κατά το δεύτερο τρίμηνο της εγκυμοσύνης με σκοπό να ανιχνεύσει κυήσεις υψηλού κινδύνου για χρωμοσωμικές ανωμαλίες και ανωμαλίες του νευρικού σωλήνα.
Με αυτή την εξέταση μετριούνται τα επίπεδα AFP (α-φετοπρωτεϊνης), οιστριόλης, και β-χοριακής γοναδοτροπίνης στον ορό του αίματος της μητέρας από την 15η έως και την 20η εβδομάδα της κύησης, με αιμοληψία της εγκύου αλλά και με ταυτόχρονο υπερηχογραφικό έλεγχο του εμβρύου ώστε να εντοπιστεί η ακριβής ηλικία κύησής του.
Το τεστ είναι πιο ευαίσθητο από την 15η έως και την 18η εβδομάδα της κύησης, γι’ αυτό συστήνεται να χρησιμοποιείται κατά εκείνη την περίοδο.
Δεν αποτελεί διαγνωστικό εργαλείο, διότι η διάγνωση χρωμοσωμικών ανωμαλιών πετυχαίνεται μόνο με αμνιοπαρακέντηση.
Ωστόσο, μπορεί να ανιχνεύσει το 70% των εμβρύων με σύνδρομο Down και σύνδρομο Edwards, με 5% ψευδώς θετικά αποτελέσματα. Αυτό σημαίνει ότι υποδεικνύει εγκυμοσύνες υψηλού κίνδυνου («ύποπτες»), εφόσον έχει πραγματοποιηθεί αμνιοπαρακέντηση, και γίνεται διάγνωση εμβρύων με τις παραπάνω χρωμοσωμικές ανωμαλίες σε ποσοστό 70%. Μόνο ένα 30% των εμβρύων με σύνδρομο Down θα περάσουν το τεστ ως μη ύποπτες κυήσεις.
* Το 5% ψευδώς θετικού αποτελέσματος σημαίνει ότι μόνο στο 5% των κυήσεων, που το τεστ υπέδειξε ως ύποπτες, τελικά έσφαλε και τις υπέδειξε ψευδώς.
Ο έλεγχος και η διάγνωση των βλαβών του νευρικού σωλήνα, όπως είναι η δισχιδής ράχη, γίνεται με το υπερηχογράφημα β’ επιπέδου και μετά την 20η εβδομάδα της κύησης.
Με τη χρήση του τριπλού τεστ μπορούν να ανιχνευθούν και άλλες χρωμοσωμικές ανωμαλίες καθώς και σπάνια γεννετικά σύνδρομα, όπως το σύνδρομο Turner, τριπλοϊδία, μωσαϊκισμός της τρισωμίας 16, εμβρυϊκός θάνατος, Smith-Lemli -Opitz, και το σύνδρομο ανεπάρκειας στεροειδούς.
Το τεστ υποδεικνύει εγκυμοσύνη ύποπτη για σύνδρομο Down όταν τα επίπεδα της οιστριόλης είναι χαμηλά και της β-χοριακής γοναδοτροπίνης υψηλά. Για το σύνδρομο Edward, τα επίπεδα και των δυο βιοχημικών δεικτών εμφανίζονται πολύ χαμηλά ενώ για τις βλάβες του νευρικού σωλήνα, τα επίπεδα της AFP πολύ υψηλά. Επίσης, η AFP εμφανίζεται υψηλή και σε άλλες δομικές διαμαρτίες όπως ομφαλοκήλη, γαστρόσχιση και κοκκυγικό τεράτωμα.
Το τριπλό τεστ δεν μπορεί να χρησιμοποιηθεί σε πολύδυμες κυήσεις.
Πρωτοχρησιμοποιήθηκε την δεκαετία του 1990 σε πολλά συστήματα υγείας, όπως της Μεγάλης Βρετανίας, της Αμερικής και του Καναδά, αλλά έχει πάψει να χρησιμοποιείται συστηματικά και έχει αντικατασταθεί από πιο ακριβείς μεθόδους πληθυσμιακής διαλογής, όπως το τεστ του πρώτου τρίμηνου (Αυχενική Διαφάνεια με συνδυασμό του PAPP-A τεστ), το οποίο ανιχνεύει το 90% των χρωμοσωμικών ανωμαλιών. Πιο συγκεκριμένα το NHS (Εθνικό Σύστημα Υγείας της Μεγ. Βρετανίας) σταμάτησε την χρήση του τριπλού τεστ από το 2007 και το αντικατέστησε με το τεστ πρώτου τριμήνου.
ΓΙΑΤΙ ΕΛΕΓΧΟΥΜΕ ΤΟ ΡΙΝΙΚΟ ΟΣΤΟ ΚΑΤΑ ΤΗΝ ΕΞΕΤΑΣΗ ΤΗΣ ΑΥΧΕΝΙΚΗΣ ΔΙΑΦΑΝΕΙΑΣ;
Ο Langdon Down, περιγράφοντας για πρώτη φορά το σύνδρομο Down, παρουσίασε τη μικρή μύτη σαν ένα από τα κύρια χαρακτηριστικά του. Επίσης, περαιτέρω μελέτες επικύρωσαν ότι το 50% των παιδιών με το σύνδρομο αυτό έχουν κοντό ρινικό οστό.
Το ρινικό οστό (κόκκαλο της μύτης) του εμβρύου μπορεί να απεικονισθεί υπερηχογραφικά στις 11–13+6 εβδομάδες κύησης. Διάφορες μελέτες έχουν αναδείξει ισχυρή συσχέτιση μεταξύ απουσίας ρινικού οστού και τρισωμίας 21, αλλά και άλλων χρωμοσωμικών ανωμαλιών.
Αυτός ο δείκτης, σε συνδυασμό με την μέτρηση της αυχενικής διαφάνειας, βελτιστοποιεί την ανιχνευσιμότητα των εμβρύων με σύνδρομο Down, καθώς στο 69% των εμβρύων αυτών το ρινικό οστό απουσιάζει. Ωστόσο, το ρινικό οστό απουσιάζει και στο 1.4% των φυσιολογικών εμβρύων.
ΓΙΑΤΙ Η ΗΛΙΚΙΑ ΤΗΣ ΜΗΤΕΡΑΣ ΣΧΕΤΙΖΕΤΑΙ ΜΕ ΤΟ ΣΥΝΔΡΟΜΟ DOWN;
Ένας από τους παράγοντες κινδύνου για το σύνδρομο Down είναι η ηλικία της μητέρας. Όσο μεγαλύτερη είναι μια γυναίκα, τόσο αυξάνεται ο κίνδυνος να κυοφορεί ένα έμβρυο με σύνδρομο Down. [Image down-age graph]
Για παράδειγμα, σε μια γυναίκα η όποια είναι 20 ετών η πιθανότητα να κυοφορεί ένα έμβρυο με σύνδρομο Down είναι 1 στα 1220. Αντίστοιχα, για τις γυναίκες που είναι 42 ετών, η πιθανότητα είναι 1 στα 40. [Image rate of down syndrome]
Παλιότερα, προτού χρησιμοποιηθούν τα προγεννητικά τεστ πληθυσμιακής διαλογής, όπως η αυχενική διαφάνεια, η ηλικία της μητέρας θεωρούνταν ως το πρώτο “τεστ ελέγχου” για χρωμοσωμικές ανωμαλίες στο έμβρυο. Στα τέλη της δεκαετίας του 1970, περίπου 5% των κυήσεων στις Ηνωμένες Πολιτείες αντιστοιχούσαν σε γυναίκες άνω των 35 ετών. Σε αυτή την ηλικία, η πιθανότητα κυοφορίας ενός εμβρύου με σύνδρομο Down είναι 1 στα 270, ποσοστό που προσεγγίζει τον κίνδυνο αποβολής λόγω αμνιοπαρακέντησης. Στην πραγματικότητα, το 80% των βρεφών με σύνδρομο Down γεννιούνται από γυναίκες κάτω των 35 ετών, με μέση ηλικία τα 28 έτη.
Ωστόσο, είναι πολύ σημαντικό να γίνει αντιληπτό ότι η χρωμοσωμική ανωμαλία μπορεί να συμβεί σε οποιαδήποτε εγκυμοσύνη, ανεξαρτήτως της ηλικίας της μητέρας.
ΓΙΑΤΙ ΚΑΝΟΥΜΕ ΠΑΠ-Α ΤΕΣΤ (PAPP-A);
Ο έλεγχος περισσοτέρων χαρακτηριστικών του εμβρύου μας επιτρέπει να συνδυάσουμε περισσότερες παραμέτρους κινδύνου και να αναγνωρίσουμε μεγαλύτερο ποσοστό εμβρύων με χρωμοσωμικές ανωμαλίες. Η εξέταση της αυχενικής διαφάνειας γίνεται πιο ευαίσθητη και μεγαλύτερης ακρίβειας όταν συνδυάζεται με το ΠΑΠ-Α τεστ. Με αυτόν τον τρόπο, η εγκυρότητά του φτάνει το 90%, με μόλις 3% ψευδώς θετικά αποτελέσματα.
ΕΙΝΑΙ ΠΡΟΒΛΗΜΑ Η ΜΟΝΗΡΗΣ ΟΜΦΑΛΙΚΗ ΑΡΤΗΡΙΑ (ΟΜΦΑΛΙΟΣ ΛΩΡΟΣ 2 ΑΓΓΕΙΩΝ);
Φυσιολογικά, ο ομφάλιος λώρος αποτελείται από 2 ομφαλικές αρτηρίες και μια ομφαλική φλέβα. Εφόσον λείπει η μία από τις δυο ομφαλικές αρτηρίες, πρόκειται για διαμαρτία γνωστή ως μονήρης ομφαλική αρτηρία, η πιο συχνή ανωμαλία που μπορεί να εμφανίσει ένας ομφάλιος λώρος ή ένα έμβρυο. Η απουσία της μιας ομφαλικής αρτηρίας οφείλεται είτε σε αγεννεσία της, είτε σε ατροφία της και έχει συχνότητα εμφάνισης 0,2-1% στο σύνολο των κυήσεων.
Η ανίχνευση της προγεννητικά μπορεί να επιτευχθεί σχετικά εύκολα από το πρώτο τρίμηνο της κύησης, κατά την εξέταση της αυχενικής διαφάνειας. Επίσης, μπορεί να διαγνωστεί κατά το υπερηχογράφημα β’ επίπεδου.
Υπερηχογραφικά, μπορεί να απεικονιστεί είτε με εγκάρσια διατομή του ομφαλίου λώρου, όποτε και απεικονίζονται μόνο 2 ομφαλικά αγγεία (μια ομφαλική αρτηρία και μια ομφαλική φλέβα), είτε με Doppler υπερηχογραφία και με την χρήση χρώματος (color Doppler), οπότε απεικονίζεται η μία εκ των δύο ομφαλικών αρτηριών κατά την είσοδο του ομφάλιου λώρου στο πρόσθιο κοιλιακό τοίχωμα. [image sua]
Όταν διαγιγνώσκεται μεμονωμένα, δεν συνδέεται με χρωμοσωμικές ανωμαλίες. Ωστόσο, αυξάνεται ο κίνδυνος συγγενών καρδιοπαθειών, διαμαρτιών των νεφρών και υπολειπομένης ανάπτυξης του εμβρύου στα επόμενα στάδια της κύησης. Έρευνες αναφέρουν ότι το 20% των νεογνών με μονήρη ομφαλική αρτηρία εμφανίζουν κάποια διαμαρτία, συνηθεστέρα από το καρδιαγγειακό, το γαστρεντερικό (ατρησία οισοφάγου) και το ουροποιητικό σύστημα.
Γι’ αυτό και η διάγνωση της κατά την υπερηχογραφική εξέταση στο δεύτερο τρίμηνο μας ωθεί να ελέγξουμε λεπτομερώς το έμβρυο αλλά και να συστήσουμε εμβρυική καρδιοϋπερηχογραφία από εξειδικευμένο παιδοκαρδιολόγο και υπερηχογράφημα αναπτύξεως-Doppler κατά το τρίτο τρίμηνο της κύησης.
ΕΧΩ ΠΑΡΑΧΕΙΛΕΙΟ, ΕΠΙΧΕΙΛΙΟ Ή ΕΠΙΠΩΜΑΤΙΚΟ ΠΛΑΚΟΥΝΤΑ. ΜΠΟΡΩ ΝΑ ΓΕΝΝΗΣΩ ΦΥΣΙΟΛΟΓΙΚΑ;
Όχι. Ο φυσιολογικός τοκετός, με τις παραπάνω θέσεις πλακούντα, θέτει σε κίνδυνο την μητέρα και το έμβρυο λόγω αιμορραγιών που προκαλούνται κατά την διεξαγωγή του. Η πρακτική που συνιστάται παγκοσμίως σε αυτές τις περιπτώσεις είναι η προγραμματισμένη καισαρική τομή.
ΚΑΝΟΥΜΕ ΠΑΠ-Α ΤΕΣΤ ΣΤΙΣ ΔΥΔΙΜΕΣ ΚΥΗΣΕΙΣ;
Σαφώς και κάνουμε… Αλλά, γιατί;
Με το ΠΑΠ-Α τεστ (PAPP-A), ελέγχουμε 2 ουσίες, οι οποίες παράγονται κατά την εγκυμοσύνη (τον πρώιμο πλακούντα): την β-χοριακή γοναδοτροπίνη (β-hCG) και την συσχετιζόμενη με την κύηση άλφα πρωτεΐνη (PAPP-A) και συγκρίνουμε τα επίπεδα τους με τα φυσιολογικά επίπεδα για την ηλικία κύησης.
Στις δίδυμες κυήσεις, τα φυσιολογικά επίπεδα είναι διαφορετικά σε σύγκριση με τις μονήρεις κυήσεις. Αυτό οφείλεται στο γεγονός ότι τα έμβρυα είναι δυο και είτε έχουν δυο πλακούντες, είτε έναν μεγαλύτερου μεγέθους, όποτε και παράγουν μεγαλύτερες ποσότητες των παραπάνω ουσιών.
Νεότερες έρευνες έχουν εντοπίσει τα φυσιολογικά όρια των παραπάνω ουσιών για φυσιολογικές δίδυμες κυήσεις, όποτε η σύγκριση τους είναι πλέον δυνατή .
Η χρήση του ΠΑΠ-Α τεστ (PAPP-A) στις δίδυμες κυήσεις αυξάνει την εγκυρότητα της εξέτασης της αυχενικής διαφάνειας.
ΠΟΙΑ ΕΙΝΑΙ ΑΙΤΙΑ ΤΟΥ ΠΟΛΥΑΜΝΙΟΥ (ΠΟΛΥΫΔΡΑΜΝΙΟ);
Το πολυάμνιο προκύπτει, συνήθως, λόγω:
Α) ελαττωμένης κατάποσης του εμβρύου, που μπορεί να οφείλεται σε εγκεφαλικές διαμαρτίες (ανεγκεφαλία), όγκους του προσώπου και του γαστρεντερικού, απόφραξη του γαστρεντερικού, εκτόπιση (συγγενή διαφραγματική) ή ατρησία του οισοφάγου ή σε σύνδρομο ακινησίας του εμβρύου (fetal akinesia deformations equence) εξαιτίας νευρικών δυσλειτουργιών
Β) αυξημένης ούρησης του εμβρύου, που οφείλεται σε σακχαρώδη διαβήτη της μητέρας, υπερδυναμική εμβρυική κυκλοφορία λόγω αναιμίας, εμβρυικούς και πλακουντιακούς όγκους και έμβρυα δέκτες, στην περίπτωση συνδρόμου εμβρυο – εμβρυϊκής μετάγγισης διδύμων.
ΠΟΙΑ ΕΙΝΑΙ ΤΑ ΑΙΤΙΑ ΤΗΣ ΑΙΜΟΡΡΑΓΙΑΣ ΚΑΤΑ ΤΗΝ ΔΙΑΡΚΕΙΑ ΤΟΥ ΠΡΩΤΟΥ ΤΡΙΜΗΝΟΥ;
Η αιμορραγία κατά το πρώτο τρίμηνο της κύησης μπορεί να οφείλεται σε ποικίλα αίτια, τα οποία συχνά δεν σχετίζονται με την ιδία την εγκυμοσύνη.
Τα συχνότερα από αυτά είναι η απειλούμενη ή τρέχουσα αποβολή, η φυσιολογική αιμορραγία της κύησης, η έκτοπη ή η μύλη κύηση.
Άλλα αίτια, άσχετα με την κύηση, μπορεί να σχετίζονται με τον τράχηλο της μήτρας (όπως εκτρόπιο τραχήλου, πολύποδας, κ.α.) είτε με τον κόλπο (τραυματισμοί, μικρορήξεις του κόλπου) και εμφανίζονται συχνότερα μετά από σεξουαλική επαφή.
ΠΟΙΑ ΕΙΝΑΙ ΤΑ ΑΙΤΙΑ ΤΗΣ ΑΙΜΟΡΡΑΓΙΑΣ ΜΕΤΑ ΤΟ ΠΡΩΤΟ ΤΡΙΜΗΝΟ;
Η αιμορραγία κατά το δεύτερο και τρίτο τρίμηνο της κύησης είναι πιο σπάνια. Συνήθως οφείλεται σε επιπωματικό πλακούντα, αποκόλληση πλακούντα, ρήξη μήτρας ή σε προδρομικά αγγεία.
Επίσης, μπορεί να οφείλεται σε αίτια άσχετα με την κύηση, όπως είναι προβλήματα στον τράχηλο της μήτρας (π.χ. εκτρόπιο τραχήλου, πολύποδας, κ.α.) ή στον κόλπο (τραυματισμοί, μικρορήξεις κόλπου).
ΠΟΙΑ ΕΙΝΑΙ ΤΑ ΑΙΤΙΑ ΤΟΥ ΟΛΙΓΑΜΝΙΟΥ (ΟΛΙΓΟΫΔΡΑΜΝΙΟ);
Συνήθως, οφείλεται σε ρήξη των εμβρυικών υμένων, μητροπλακουντιακή ανεπάρκεια, διαμαρτία στο ουροποιητικό σύστημα του εμβρύου ή σε έμβρυο δότη, στην περίπτωση του συνδρόμου εμβρυο-εμβρυϊκής μετάγγισης των διδύμων.
ΠΟΙΑ Η ΣΥΝΔΕΣΗ ΤΗΣ ΑΥΞΗΜΕΝΗ ΑΥΧΕΝΙΚΗ ΔΙΑΦΑΝΕΙΑ ΜΕ ΤΑ ΓΕΝΝΗΤΙΚΑ ΣΥΝΔΡΟΜΑ;
Έχουν περιγραφεί πάρα πολλά γεννητικά σύνδρομα τα οποία εμφανίζουν αυξημένη αυχενική διαφάνεια. Τα περισσότερα από αυτά είναι σπάνιες καταστάσεις. Ωστόσο, όταν ανιχνευτεί αυξημένη αυχενική διαφάνεια συστήνεται λεπτομερής υπερηχογραφικός έλεγχος του εμβρύου, ώστε να αποκλειστεί η πιθανότητα ύπαρξης κάποιου γεννητικού συνδρόμου.
Τα παρακάτω σύνδρομα συνδέονται με την ύπαρξη αυξημένης αυχενικής διαφάνειας:
- Achondrogenesis
- Fowler syndrome
- Osteogenesis imperfecta type II
- Achondroplasia
- Fryn syndrome
- Perlman syndrome
- Adrenal hyperplasia
- GM1-Gangliosidosis
- Roberts syndrome
- Asphyxiating thoracic dystrophy
- Hydrolethalus syndrome
- Robinow syndrome
- Beckwith–Wiedemann syndrome
- Hypochondroplasia
- Short-rib polydactyly syndrome
- Blackfan-Diamond anemia
- Hypophosphatasia
- Smith–Lemli–Opitz syndrome
- Blomstrand osteochondrodysplasia
- Infantile polycystic kidney disease
- Spinal muscular atrophy type 1
- Campomelic dysplasia
- Jarcho–Levin syndrome
- Stickler syndrome
- CHARGE association
- Joubert syndrome
- Thalassaemia-a
- Cleidocranial dysplasia
- Long chain HAD deficiency
- Thanatophoric dysplasia
- Cornelia de Lange syndrome
- Lymphedema
- Treacher Collins syndrome
- Di George syndrome
- Meckel–Gruber syndrome
- Trigonocephaly ‘C’ syndrome
- Dyserythropoietic anemia
- Mucopolysaccharidosis type VII
- VACTER association
- Ectrodactyly-cleft palate syndrome
- Myotonic dystrophy
- Vitamin D resistent rickets
- Erythropoietic porphyria
- Nance–Sweeney syndrome
- Zellweger syndrome
- Fanconi anemia
- Nephritic syndrome
- Fetal akinesia deformation sequence
Noonan syndrome
ΠΟΙΑ Η ΣΥΝΔΕΣΗ ΤΗΣ ΑΥΞΗΜΕΝΗ ΑΥΧΕΝΙΚΗ ΔΙΑΦΑΝΕΙΑ ΜΕ ΤΙΣ ΣΥΓΓΕΝΕΙΣ ΚΑΡΙΔΟΠΑΘΕΙΕΣ;
Τα έμβρυα με αυξημένη αυχενική διαφάνεια εμφανίζουν συχνότερα διαμαρτίες της καρδιάς (συγγενείς καρδιοπάθειες). Περίπου το 2% των εμβρύων αυτών, ποσοστό πολύ μεγαλύτερο από αυτό του γενικού πληθυσμού, θα εμφανίσει κάποια συγγενή καρδιόπαθεια.
Με αφορμή αυτά τα στοιχεία, η παγκόσμια εταιρία υπερήχων στην μαιευτική και γυναικολογία (ISUOG) έχει εκδώσει οδηγία σύμφωνα με την οποία συστήνεται εξειδικευμένη εμβρυϊκή υπερηχοκαρδιογραφία στις κυήσεις αυξημένου κινδύνου.
ΠΟΣΗ ΕΙΝΑΙ Η ΔΙΑΡΚΕΙΑ ΜΙΑΣ ΚΥΗΣΗΣ;
H διάρκεια μιας κύησης, από την ημέρα της σύλληψης έως και την πιθανή ημερομηνία τοκετού, είναι 38 εβδομάδες.
ΠΟΣΟΣ ΕΙΝΑΙ Ο ΟΓΚΟΣ ΤΟΥ ΑΜΝΙΑΚΟΥ ΥΓΡΟΥ;
Στην 8η εβδομάδα της κύησης είναι περίπου 10ml.
Στην 10η εβδομάδα της κύησης είναι περίπου 30ml.
Στην 20η εβδομάδα της κύησης είναι περίπου 250ml.
Στην 32η εβδομάδα της κύησης είναι περίπου 750ml.
Στην 40η εβδομάδα της κύησης είναι περίπου 300ml.
ΠΟΤΕ ΓΙΝΕΤΑΙ Η ΕΞΕΤΑΣΗ ΤΗΣ ΑΥΧΕΝΙΚΗΣ ΔΙΑΦΑΝΕΙΑΣ;
Η εξέταση μπορεί να πραγματοποιηθεί μόνον όταν το έμβρυο έχει κεφαλοουριαίο μήκος (η απόσταση από το κεφάλι του έως το ισχίο του) από 45 έως 84mm. Το μέγεθος αυτό αντιστοιχεί στην περίοδο από την 11η έως την 13η εβδομάδα+6 ημέρες κύησης.
ΠΟΤΕ ΕΙΝΑΙ ΒΙΩΣΙΜΟ ΕΝΑ ΕΜΒΡΥΟ;
Δεν υπάρχει ακριβές όριο στην ηλικία κυήσεως ή στο βάρους ενός εμβρύου, που να το καθιστούν βιώσιμο. Επιπλέον, με την πρόοδο της επιστήμης της νεογνολογίας τα ποσοστά επιβίωσης για ένα πρόωρο έμβρυο συνεχώς βελτιώνονται.
Σύμφωνα με πρόσφατες μελέτες, το 20-35% των νεογνών που γεννιούνται μόλις την 23η εβδομάδα κύησης τελικά επιβιώνουν, ενώ τα νεογνά που γεννιούνται την 24η με 25η εβδομάδα έχουν ποσοστό επιβίωσης 50-70%. Αργότερα, την 26η με 27η εβδομάδα, το ποσοστό αυτό ξεπερνά το 90%. Παρόλα αυτά, ένα νεογνό που ζυγίζει λιγότερο από 500g, δυστυχώς, σπάνια επιβιώνει.
Είναι σημαντικό να καταλάβουμε ότι τα παραπάνω ποσοστά εξαρτώνται από την νεογνολογική φροντίδα που παρέχεται σε ένα νεογνό. Επίσης, με τον όρο βιωσιμότητα δεν διασφαλίζεται ότι το νεογνό που επιβίωσε δεν θα έχει αλλά προβλήματα (π.χ. νοητικά ή κινητικά).
ΠΟΤΕ ΕΙΝΑΙ ΠΡΟΩΡΟ ΕΝΑ ΜΩΡΟ;
Ένα μωρό θεωρείται πρόωρο όταν γεννιέται πριν από την 37η εβδομάδα κύησης.
Τα πρόωρα μωρά, συνήθως, υποφέρουν διάφορα προβλήματα υγείας, όπως αναπνευστική δυσκολία και αυξημένη ευαισθησία σε μολύνσεις, λόγω ανωριμότητας των οργάνων τους. Οι πιθανότητες επιβίωσης τους εξαρτώνται από το βαθμό προωρότητας τους. Μετά από 34η εβδομάδα κύησης σχεδόν όλα τα μωρά θα επιβιώσουν, εφόσον τους παρέχεται σωστή παιδιατρική περίθαλψη. Στο παρακάτω διάγραμμα απεικονίζεται η συσχέτιση ηλικίας κύησης με την προωρότητα ενός τοκετού και με την βιωσιμότητα ενός νεογνού.
ΠΟΤΕ ΦΑΙΝΕΤΑΙ ΜΙΑ ΕΓΚΥΜΟΣΥΝΗ ΣΤΟ ΥΠΕΡΗΧΟΓΡΑΦΗΜΑ;
Η υπερηχογραφική εξέταση μπορεί να γίνει είτε διακολπικά, είτε διακοιλιακά. Ωστόσο, στην αρχή της κύησης η διακολπική μέθοδος υπερέχει της διακοιλιακής, καθώς η υπερηχογραφική κεφαλή φτάνει πιο κοντά στη μήτρα. Η εξέταση αυτή δεν είναι ευχάριστη για τις περισσότερες γυναίκες, είναι όμως ασφαλής και ανώδυνη.
Όσο μεγαλώνει η ηλικία μιας εγκυμοσύνης, τόσο αυξάνονται τα επίπεδα της β-χοριακής γοναδοτροπίνης, της ορμόνης που παράγεται από τον πρώιμο πλακούντα (τροφοβλάστη). Οι τιμές της διπλασιάζονται φυσιολογικά κάθε δυο ημέρες και όταν τα επίπεδα της είναι μεγαλύτερα των 1800mΙU/ml, θεωρητικά η κύηση βρίσκεται στην 4η εβδομάδα και μπορεί να απεικονιστεί ο εμβρυικός σάκος με την χρήση της διακολπικής υπερηχογραφίας. Μετά την 5η εβδομάδα μπορεί να εντοπιστεί ο εμβρυικός πόλος (μελλοντικό έμβρυο) και όταν η ορμόνη φτάσει τα 20.000mΙU/ml η κύηση βρίσκεται στην 7η εβδομάδα και τότε μπορεί να ανιχνευτεί η καρδιακή λειτουργία του εμβρύου. Αντίθετα, με την διακοιλιακή μέθοδο η ίδια απεικόνιση επιτυγχάνεται μια εβδομάδα αργότερα.
ΠΩΣ ΜΕΤΡΙΕΤΑΙ ΤΟ ΑΜΝΙΑΚΟ ΥΓΡΟ;
Η αξιολόγηση του όγκου του αμνιακού υγρού γίνεται με υπερηχογραφική εξέταση, είτε με οριζόντια μέτρηση της μεγαλύτερης λίμνης είτε με μέτρηση του δείκτη του αμνιακού υγρού (AFI, amnioticfluidindex), ο οποίος αποτελεί το άθροισμα των οριζόντιων μετρήσεων των μεγαλύτερων λιμνών για κάθε τεταρτημόριο την μήτρας. Ως λίμνη ορίζεται η περιοχή όπου απεικονίζεται υπερηχογραφικά αμνιακό υγρό, χωρίς να παρεμβάλλεται το έμβρυο ή ο ομφάλιος λώρος.
ΠΩΣ ΑΝΑΓΝΩΡΙΖΕΤΑΙ Η ΘΕΣΗ ΤΟΥ ΠΛΑΚΟΥΝΤΑ;
Η θέση του πλακούντα μπορεί να αναγνωριστεί με υπερηχογραφική εξέταση διακοιλιακά. Όταν βρίσκεται χαμηλά, συνιστάται διακολπικό υπερηχογράφημα ώστε να αναγνωριστεί η ακριβής θέση του και η απόσταση του από το έσω τραχηλικό στόμιο.
ΠΩΣ ΑΝΤΙΜΕΤΩΠΙΖΟΥΜΕ ΤΗΝ RHESUS (Rh) ΑΝΟΣΟΠΟΙΗΣΗ;
Κατά την Rhesus ανοσοποίηση, τα μοναδικά ευρήματα που ανιχνεύονται ως παθολογικά είναι η αυξημένη ταχύτητα στην μέση εγκεφαλική αρτηρία και η μειωμένη κινητικότητα του εμβρύου. Αυτό οφείλεται στην παθογένεια της κατάστασης αυτής, καθώς τα μητρικά αιμολυτικά αντισώματα περνούν τον πλακούντα και προκαλούν εμβρυική αναιμία. Όταν ο αιματοκρίτης είναι λιγότερος από τα 6 g/dL, τότε εμφανίζεται εμβρυικός ύδρωπας. Προγεννητικά μπορούμε να ανιχνεύσουμε την αναιμία όταν η μέγιστη ταχύτητα στην μέση εγκεφαλική αρτηρία είναι μιάμιση φορά πολλαπλάσια της σταθερής απόκλισης (γράφημα π). Μητέρες που είχαν προσβληθεί σε προηγουμένη εγκυμοσύνη, χρειάζονται στενή παρακολούθηση κάθε 1-2 εβδομάδες μετά την 18η εβδομάδα κύησης. Στις περιπτώσεις που εμφανίζεται ασκίτης ή παθολογικά υψηλή μέγιστη ταχύτητα στην μέση εγκεφαλική αρτηρία, χρειάζεται μετάγγιση αίματος με ομφαλιδοπαρακέντηση.
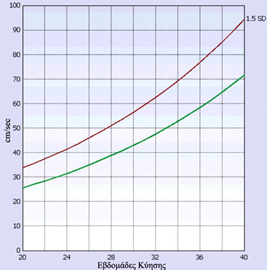
Γράφημα π: Απεικόνιση του μέσου όρου της φυσιολογικής μέγιστης ταχύτητας (PSV) στην μέση εγκεφαλική αρτηρία (πράσινη καμπύλη) και της κατά μιάμιση φορά πολλαπλάσιας της σταθερής απόκλισης της (κόκκινη καμπύλη). Δημοσιεύτηκε από: Hernandez-Andradeetal. UltrasoundObstetGynecol 2004;23:442.
Ωστόσο, μετρήσεις της μέγιστης ταχύτητας στην μέση εγκεφαλική αρτηρία χρησιμοποιούνται και σε άλλες καταστάσεις αναιμίας, όπως στην ενδομήτρια λοίμωξη με parvovirusB19, στην εμβρυομητρική αιμορραγία και στο σύνδρομο εμβρυο-εμβρυικής μετάγγισης των διδύμων.
ΠΩΣ ΑΝΤΙΜΕΤΩΠΙΖΟΥΜΕ ΤΗΝ ΑΝΤΙ-RO (Ή ΑΝΤΙ-LA) ΑΝΟΣΟΠΟΙΗΣΗ;
Ένα από τα χαρακτηριστικά των νόσων του συνδετικού ιστού (π.χ. συστηματικός ερυθηματώδης λύκος, ρευματοειδής αρθρίτιδα, σύνδρομο Sjogren’s) είναι η ύπαρξη κάποιων αυτοάνοσων αντισωμάτων στο μητρικό αίμα τα οποία ανιχνεύουν και καταστρέφουν συγκεκριμένες πρωτεΐνες των οργάνων. Μια ομάδα αυτών αποτελούν και τα Αντι-Ro ή Αντι-La αντισώματα, τα οποία μπορεί να υπάρχουν μεμονωμένα ή και μαζί. Τα αντισώματα αυτά μπορεί να υπάρχουν και σε μητέρες που δεν νοσούν από κάποια πάθηση.
Το 5-10% των εμβρύων τα οποία επιπλέκονται με την ύπαρξη των Αντι-Ro ή Αντι-La αντισωμάτων στην μητέρα θα εμφανίσουν πρόβλημα, ενώ τα μισά από αυτά θα έχουν κάποια διαμαρτία (συνήθως συγγενείς καρδιόπαθειες).
Στις υπόλοιπες περιπτώσεις, τα αυτοάνοσα αντισώματα που περνούν τον πλακούντιακο φραγμό καταστρέφουν το μυοκάρδιο και τον συνδετικό ιστό του εμβρύου. Στη διάρκεια της κύησης εμφανίζεται πλήρης κολποκοιλιακός αποκλεισμός· μια κατάσταση κατά την οποία συσπώνται οι κόλποι στον δικό τους ρυθμό και καμιά από τις συσπάσεις δε μεταδίδεται στις κοιλίες, οι οποίες έχουν βραδύ ρυθμό (50-60 παλμών το λεπτό). Μέτρηση του διαστήματος PR (>130ms) με υπερηχογραφία Doppler μας επιτρέπει να ανιχνεύσουμε αποκλεισμό πρώτου βαθμού. Θεραπευτικά χορηγούμε στην μητέρα στεροειδή (δεξαμεθαζόνη 8 mg/ ημερησίως) τα οποία αποτρέπουν τον πλήρη κολποκοιλιακό αποκλεισμό. Στις περιπτώσεις, όμως, που αυτός έχει εγκατασταθεί, καμιά θεραπεία δεν μπορεί να τον ανατρέψει.
Η πρόγνωση εξαρτάται από την ύπαρξη συγγενούς καρδιόπαθειας ή ύδρωπα και από τη συχνότητα των συσπάσεων των κοιλιών (αρνητική πρόγνωση <50).
ΠΩΣ ΑΝΤΙΜΕΤΩΠΙΖΟΥΜΕ ΤΗΝ ΕΠΙΒΡΑΔΥΝΟΜΕΝΗ ΑΝΑΠΤΥΞΗ ΤΟΥ ΕΜΒΡΥΟΥ;
Σε καταστάσεις επιβραδυνόμενης ανάπτυξης του εμβρύου, λόγω παθολογικής εμφύτευσης του πλακούντα, ανιχνεύονται συμπτώματα ασύμμετρης ανάπτυξης, παθολογικών Doppler και τέλος ύποπτου ή παθολογικού βιοφυσικού προφίλ. Η αντιμετώπιση είναι ανάλογη με την ηλικία κύησεως (πνευμονική ωρίμανση) και ο τοκετός επιλέγεται μόνο μετά από συγκεκριμένα ευρήματα.
Μετά την 34η εβδομάδα κύησης, υψηλό PI (δείκτης παλμού) στις ομφαλικές αρτηρίες ή στον φλεβώδη πόρο, χαμηλό PI στην μέση εγκεφαλική ή ολιγοϋδράμνιο αποτελούν ένδειξη τοκετού. Από την 31η έως την 33η εβδομάδα, θα προβούμε σε τοκετό μόνο εφόσον ανιχνευθεί απουσία τελοδιαστολικού κύματος στην ομφαλική αρτηρία ή απουσία κύματος Α στο φλεβώδη πόρο ή αν η μεγαλύτερη λίμνη αμνιακού υγρού είναι λιγότερο από 2cm. Για την περίοδο από την 28η έως την 30η εβδομάδα, ενδείξεις τοκετού αποτελούν το ανάστροφο κύμα Α στο φλεβώδη πόρο ή στην ομφαλική αρτηρία, με ταυτόχρονη μεγαλύτερη λίμνη αμνιακού υγρού λιγότερη των 2cm και περιορισμένη εμβρυική κινητικότητα. Τέλος, για κυήσεις μικρότερες των 28 εβδομάδων πρέπει να ανιχνεύεται ανάστροφο κύμα Α στο φλεβώδη πόρο και στην ομφαλική αρτηρία, με ταυτόχρονη μεγαλύτερη λίμνη αμνιακού υγρού λιγότερη των 2cm και περιορισμένη εμβρυική κινητικότητα, για να προβεί ο μαιευτήρας σε τοκετό.
ΠΩΣ ΑΝΤΙΜΕΤΩΠΙΖΟΥΜΕ ΤΗΝ ΠΑΡΑΤΑΣΗ ΤΗΣ ΚΥΗΣΗΣ;
Γενικά, η περιγεννετική θνησιμότητα αυξάνει μετά την 38η εβδομάδα της κύηση με γεωμετρικό ρυθμό (γράφημα χ) π.χ. κατά την 38η εβδομάδα είναι 1,2 /1000 κυήσεις, την 40η εβδομάδα 2,4/1000 κυήσεις και μετά την 43η εβδομάδα 5,8/1000.
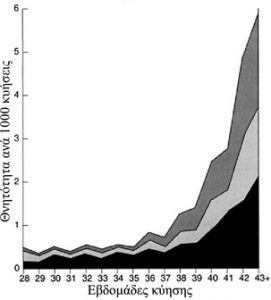
Γράφημα Χ: Αθροιστική απεικόνιση της θνητότητας κατά την διάρκεια της κύησης. Με μαύρο χρώμα απεικονίζονται οι ενδομήτριοι θάνατοι, με ανοιχτό γκρι οι νεογνικοί και με σκούρο γκρι οι θάνατοι μετά την νεογνική περίοδο (Hilder, L., Costeloe, K. andThilaganathan, B. (1998), Prolongedpregnancy: evaluatinggestation-specificrisksoffetalandinfantmortality. BJOG: An International Journal of Obstetrics & Gynaecology, 105: 169–173. doi: 10.1111/j.1471-0528.1998.tb10047)
Το 5-10% των εγκύων δεν έχουν αυτόματη έναρξη του τοκετού έως την 42η εβδομάδα της κύησης και περνούν σε παράταση. Σε αυτές τις περιπτώσεις, ο κίνδυνος για περιγεννετική ασφυξία και ενδομήτριο θάνατο αυξάνεται σημαντικά. Σύμφωνα με διάφορες μελέτες, η πρόκληση τοκετού κατά την 41η εβδομάδα μειώνει σημαντικά τους κινδύνους αυτούς.
Περιγεννετικός έλεγχος της κυήσης μπορεί να επιτευχθεί με την αξιολόγηση του όγκου του αμνιακού υγρού, αφού σχεδόν σε όλες τις περιπτώσεις αιφνίδιου ενδομήτριου θανάτου εμφανίζεται μια σημαντική μείωση του.
ΠΩΣ ΑΝΤΙΜΕΤΩΠΙΖΟΥΜΕ ΤΗΝ ΥΠΕΡΚΟΙΛΙΑΚΗ ΤΑΧΥΚΑΡΔΙΑ;
Η υπερκοιλιακή ταχυκαρδία των εμβρύων χαρακτηρίζεται από ταχύ καρδιακό ρυθμό, που ξεπερνάει τους 300 παλμούς ανά λεπτό και αποτελεί την πιο συχνή ταχυαρρυθμία στα έμβρυα. Στο 2% των περιπτώσεων συνυπάρχει και κάποια συγγενής καρδιόπαθεια. Η ύπαρξη της έχει ως αποτέλεσμα την μερική πλήρωση των κοιλιών και την μειωμένη καρδιακή παροχή, που συνεπάγεται συμφορητική καρδιακή ανεπάρκεια του εμβρύου.
Η εμμένουσα ταχυκαρδία (μεγαλύτερη των 200 παλμών ανά λεπτό) προκαλεί εμβρυικό ύδρωπα και η πρόγνωση για αυτές τις καταστάσεις είναι πολύ άσχημη, καθώς το 80% αυτών των εμβρύων καταλήγουν ενδομητρίως.
Θεραπευτικά, μπορούμε να χορηγήσουμε στο έμβρυο (ενδομήτρια ή μέσω της μητέρας) δακτυλίτιδα, φλεκαϊνίδη, αμιωδαρόνη και σοταλόλη.
Υπερηχογραφία Doppler εφαρμόζεται, επίσης, για να εκλεχθεί η ροή στο φλεβώδη πόρο, η κυματομορφή του οποίου χάνει την τριφασικότητα της κατά την διάρκεια της ταχυκαρδίας. Η επιτυχημένη θεραπεία αναγνωρίζεται με την επιστροφή της φυσιολογική τριφασικής μορφής του κύματος του φλεβώδη πόρου και την ακόλουθη ομαλοποίηση του καρδιακού ρυθμού.
ΠΩΣ ΑΝΤΙΜΕΤΩΠΙΖΟΥΜΕ ΤΟΝ ΣΑΚΧΑΡΩΔΗ ΔΙΑΒΗΤΗ ΤΗΣ ΚΥΗΣΗΣ;
Ανάλογα με τον τύπο του σακχαρώδη διαβήτη που επιπλέκεται με την κύηση διαφοροποιούνται και τα ευρήματα.
Στο σακχαρώδη διαβήτη της κύησης αλλά και στον προϋπάρχοντα σακχαρώδη διαβήτη (για λιγότερο από 10 έτη), το έμβρυο εμφανίζει σημεία μακροσωμίας, με την περίμετρο της κοιλιάς να είναι μεγαλύτερη αναλογικά με τις άλλες βιομετρικές μετρήσεις. Παρατηρούνται ακόμη πολυδράμνιο, μεγαλοκαρδία και αυξημένος κίνδυνος για ενδομήτριο θάνατο μετά την 38η εβδομάδα της κύησης. Η αντιμετώπιση του διαβήτη περιλαμβάνει εβδομαδιαίο υπερηχογραφικό έλεγχο. Στις περιπτώσεις που εμφανίζονται σημεία μεγαλοκαρδίας, η πρόκληση τοκετού αποτελεί ενδεδειγμένη λύση η οποία, ωστόσο, επιλέγεται ανάλογα με την εβδομάδα της κύησης (ωρίμανση).
Στην περίπτωση προϋπάρχοντα σακχαρώδη διαβήτη (για περισσότερα από 10 έτη) που επιπλέκεται με διαβητική νεφροπάθεια ή/και αγγειοπάθεια, το έμβρυο έχει μεγάλη πιθανότητα να εμφανίσει επιβραδυνόμενη ανάπτυξη παρόμοια με αυτήν της παθολογικής εμφύτευσης του πλακούντα. Τα συμπτώματα ομοιάζουνε σε αυτές τις δυο καταστάσεις, με τη διαφορά ότι δεν εμφανίζεται ολιγοϋδράμνιο αλλά πολυϋδράμνιο, λόγω της υπεργλυκαιμίας. Χρησιμοποιούμε τον ίδιο τρόπο ελέγχου όπως και στην επιβραδυνόμενη ανάπτυξη του εμβρύου, ωστόσο η συχνότητα ελέγχου διαφοροποιείται ανάλογα με την βαρύτητα των συμπτωμάτων.
ΠΩΣ ΑΞΙΟΛΟΓΕΙΤΑΙ Η ΕΜΒΡΥΙΚΗ ΚΙΝΗΤΙΚΟΤΗΤΑ;
Η εμβρυική κινητικότητα εξελίσσεται κατά τη διάρκεια της κύησης. Στο πρώτο τρίμηνο, το έμβρυο εμφανίζει μεμονωμένες και τυχαίες κινήσεις του σώματος, ανεξάρτητες από εξωγενή ερεθίσματα. Κατά το δεύτερο τρίμηνο, εμφανίζει πιο οργανωμένη κινητικότητα επηρεαζόμενο από ερεθίσματα όπως αναπνευστικές κινήσεις σε περίπτωση υπεργλυκαιμίας της μητέρας, κινητικότητα με σύνοδη ταχυκαρδία κ.α.. Στο τρίτο τρίμηνο, η συνολική συμπεριφορά του εμβρύου εμφανίζεται ακόμα πιο οργανωμένη διότι ρυθμίζεται από τον εγκέφαλο. Περίοδοι ύπνου χαρακτηρίζονται από ακινησία και χαμηλή μεταβλητότητα στην εμβρυακή καρδιακή συχνότητα, ενώ οι περίοδοι εγρήγορσης χαρακτηρίζονται από συντονισμένες κινήσεις και έντονη μεταβλητότητα. Και δυο περίοδοι αυξάνουν σε χρόνο καθώς η κύηση προχωρά.
Η εμβρυική υποξία χαρακτηρίζεται από την ύπαρξη πολλαπλών ταυτοχρόνων και μακροχρόνιων εμβρυικών συμπτωμάτων (ακινησία, έλλειψη αναπνευστικών κινήσεων, χαμηλή μεταβλητότητα στην καρδιακή συχνότητα), ενώ η ύπαρξη ενός ή πολλαπλών συμπτωμάτων βραχείας περιόδου οφείλεται σε κατάσταση ύπνου του εμβρύου.
Κατά τη διάρκεια του υπερηχογραφήματος μπορούμε να εντοπίσουμε εμβρυικές κινήσεις που ορίζονται ως εκούσιες κινήσεις του κεφαλιού, του κορμού και των ακρών του εμβρύου. Ο τόνος αναγνωρίζεται όταν το έμβρυο έχει κεκαμένη θέση. Ωστόσο, ο μειωμένος τόνος αναγνωρίζεται όταν το έμβρυο δεν είναι δραστήριο και η παλάμη του βρίσκεται σε έκταση. Οι αναπνευστικές κινήσεις ορίζονται ως παλινδρομικές κινήσεις του διαφράγματος, είτε ως λύγκας (λόξυγκας).
Απουσία εμβρυικού τόνου, κινήσεων και αναπνευστικών κινήσεων οφείλονται σε εμβρυικό ύπνο, υποξία και οξέωση, εγκεφαλική ή νευρομυική διαμαρτία και στη χρήση φαρμακευτικών ουσιών από την μητέρα (μαγνήσιο, βενζοδιαζεπίνες, αναστολείς διαύλων ασβεστίου). Μεμονωμένη απουσία εμβρυικών αναπνευστικών κινήσεων μπορεί να είναι αποτέλεσμα μητρικής υπογλυκαιμίας.
ΠΩΣ ΓΙΝΕΤΑΙ Η ΠΡΟΓΕΝΝΗΤΙΚΗ ΔΙΑΓΝΩΣΗ ΓΙΑ ΤΟ ΣΥΝΔΡΟΜΟ DOWN;
Για να γίνει έλεγχος των χρωμοσωμάτων των κύτταρων ενός εμβρύου χρειαζόμαστε ένα μικρό δείγμα από αυτό, π.χ. μια μικρή ποσότητα πλακούντα ή μια μικρή ποσότητα αμνιακού υγρού.
Κατά το πρώτο τρίμηνο, με την λήψη τροφοβλάστης (λήψη χοριακών λαχνών), λαμβάνουμε δείγματα πρώιμου πλακούντα και κατά το δεύτερο τρίμηνο, με την αμνιοπαρακέντηση, λαμβάνουμε μικρή ποσότητα αμνιακού υγρού.
Τα κύτταρα που θα συλλεχτούν θα υποβληθούν σε ειδική κυτταρογενετική ανάλυση (PCR και καρυότυπος).
ΠΩΣ ΕΙΝΑΙ Η ΑΙΜΑΤΙΚΗ ΚΥΚΛΟΦΟΡΙΑ ΣΕ ΕΝΑ ΕΜΒΡΥΟ;
Το εμβρυικό κυκλοφοριακό σύστημα διαμορφώνεται διαφορετικά από αυτό του ενήλικα. Πιο συγκεκριμένα, το έμβρυο τροφοδοτείται με οξυγονωμένο αίμα μέσω της ομφαλικής φλέβας, η οποία εισάγεται με τον ομφάλιο λώρο και στο ύψους του φλεβώδη πόρου διανέμει το αίμα στο ήπαρ και στην κάτω κοίλη φλέβα. Ο μεγαλύτερος όγκος του αίματος (70%) διανέμεται στο ήπαρ ώστε τα διατροφικά συστατικά να περάσουν στον μεταβολισμό του εμβρύου. Κατόπιν, το οξυγονωμένο αίμα που εισέρχεται στην κάτω κοίλη φλέβα αναμειγνύεται με μη οξυγονωμένο και κινείται προς την καρδιά. Εισέρχεται στον δεξιό κόλπο της και αναμειγνύεται ξανά με μη οξυγονωμένο αίμα προερχόμενο από την άνω κοίλη φλέβα. Επειδή η πίεση είναι υψηλότερη στον δεξιό κόλπο, η μεγαλύτερη ποσότητα αίματος κινείται προς στον αριστερό κόλπο μέσω του ωοειδούς τρήματος, το οποίο εξισορροπεί την διανομή αίματος μεταξύ των δυο κόλπων και παρακάμπτει την μη χρήσιμη πνευμονική κυκλοφορία. Στην συνεχεία, το αίμα αυτό επιστρέφει στην περιφερειακή κυκλοφορία του εμβρύου μέσω της αριστερής κοιλίας και της αορτής. Το αίμα που παρέμεινε στην δεξιά κοιλία παρακάμπτει και αυτό την πνευμονική κυκλοφορία μέσω του βοτάλειου πόρου και επιστρέφει στην περιφερειακή κυκλοφορία. Τέλος, το περιφερειακό αίμα επιστρέφει στον πλακούντα μέσω της κατιούσας αορτής και των δυο ομφαλικών αρτηριών.
ΠΩΣ ΟΡΙΖΕΤΑΙ Η ΗΛΙΚΙΑ ΚΥΗΣΗΣ ΜΙΑΣ ΕΓΚΥΜΟΣΥΝΗΣ;
Ο πιο ακριβής τρόπος για να οριστεί η ηλικία μιας κύησης είναι το υπερηχογράφημα πρώτου τριμήνου. Η μέτρηση του κεφαλοουραίου μήκους του εμβρύου μάς επιτρέπει να υπολογίσουμε την ηλικία κύησης με την μικρότερη δυνατή απόκλιση (+/- 4 ημέρες).
Ένας ακόμη απλός, αλλά όχι ακριβής, κανόνας υπολογισμού της ηλικίας κύησης είναι ο εξής:
κεφαλοουραίο μήκος εμβρύου (cm) + 6,5 = εβδομάδεςκύησης.
Μέτρηση του κεφαλοουραίου μήκους μπορεί να επιτευχτεί με ακρίβεια μέχρι την 14η εβδομάδα κύησης. Έπειτα, το έμβρυο έχει πιο κεκαμένη (κουλουριαστή) θέση και η μέτρηση δεν είναι ακριβείας.
Η ηλικία μιας κύησης αλλάζει μόνο με τον χρόνο που περνάει. Δηλαδή, όταν για ένα έμβρυο υπολογιστεί η ηλικία του με υπερηχογράφημα στο πρώτο τρίμηνο, τότε υπολογίζουμε την ηλικία του προσθέτοντας τις ημέρες που έχουν περάσει από τον υπέρηχο, π.χ. σε ένα υπερηχογράφημα του πρώτου τριμήνου το έμβρυο έχει κεφαλοουραίο μήκος 45mm και αντιστοιχεί σε 11 εβδομάδες. Η ηλικία του, με το πέρας 10 επιπλέον εβδομάδων, είναι 21 εβδομάδων. Αν το έμβρυο έχει μέγεθος που αντιστοιχεί σε 20 εβδομάδες, δεν έχει ηλικία 20 εβδομάδων, απλώς είναι ένα έμβρυο μικρό για τις 21 εβδομάδες κύησης.
Σε περίπτωση εγκυμοσύνης που έγινε αντιληπτή κατά το δεύτερο τρίμηνο, ο υπέρηχος δεν έχει την ίδια ακρίβεια αναγνώρισης της ηλικίας της. Ο πιο ακριβής τρόπος υπολογισμού της ηλικίας κύησης επιτυγχάνεται με την μέτρηση της περιμέτρου κεφαλής του εμβρύου με απόκλιση +/- 7 ημέρες.
Υπολογισμός της ηλικίας κύησης κατά το τρίτο τρίμηνο δεν είναι εφικτός με υπερηχογραφική εξέταση, διότι η ένδειξη έχει συνήθως μεγάλη απόκλιση.
ΠΩΣ ΟΡΙΖΕΤΑΙ Η ΠΙΘΑΝΗ ΗΜΕΡΑ ΤΟΚΕΤΟΥ;
Η σύλληψη γίνεται συνήθως την 14η ημέρα του κύκλου της, (δηλαδή 2 εβδομάδες μετά την τελευταία της περίοδο), εφόσον έχει φυσιολογικό κύκλο 28 ημερών.
Γι’ αυτές τις γυναίκες η πιθανή ημερομηνία τοκετού μπορεί να ορισθεί ως 40 εβδομάδες (280 ημέρες) μετά από την πρώτη ημέρα της τελευταίας περιόδου (εμμήνου ρύσεως).
Ενός απλός τρόπος για να βρεις την πιθανή ημερομηνία τοκετού επιτυγχάνεται με τον κανόνα του Naegele. Δηλαδή, προσθέτουμε στην πρώτη ημέρα της τελευταίας περιόδου 1 έτος, μετά αφαιρούμε 3 μήνες και προσθέτουμε 7 ημέρες.
Οι πιο πάνω κανόνες δεν ισχύουν για γυναίκες με ασταθή περίοδο.
Επίσης μπορούμε να χρησιμοποιήσουμε τον εξής υπολογιστή κύησης
ΤΙ ΕΙΝΑΙ ΕΚΤΟΠΗ ΔΕΞΙΑ ΥΠΟΚΛΕΙΔΙΟΣ ΑΡΤΗΡΙΑ;
Η έκτοπη δεξιά υποκλείδιος αρτηρία είναι ένας από τους ‘καινούργιους’ χρωμοσωμικούς δείκτες που χρησιμοποιούνται για την ανίχνευση πιθανών εμβρύων με σύνδρομο Down. Θεωρείται καινούργιος γιατί οι πρώτες έρευνες που έδειξαν ότι έχει κάποια χρησιμότητα τοποθετούνται στο 2007.
Φυσιολογικά το αορτικό τόξο έχει τρεις κλάδους:
α) την ανώνυμη αρτηρία (βραχιονοκεφαλικό στέλεχος).
β) την αριστερή κοινή καρωτίδα και
γ) την αριστερή υποκλείδια αρτηρία.
(H ανώνυμη αρτηρία διαιρείται στην δεξιά υποκλείδια και δεξιά κοινή καρωτίδα)
Μια παραλλαγή του αορτικού τόξου αποτελούν και οι περιπτώσεις της έκτοπης δεξιάς υποκλείδιου αρτηρίας. Σε αυτές τις περιπτώσεις, το αορτικό τόξο εμφανίζει τέσσερεις κλάδους:
α) δεξιά κοινή καρωτίδα,
β) την αριστερή κοινή καρωτίδα,
γ) την αριστερή υποκλείδια αρτηρία και
δ) την δεξιά υποκλείδια αρτηρία.
Η δεξιά υποκλείδια αρτηρία, λόγω του γεγονότος ότι εκφύεται κατευθείαν από την αορτή, βρίσκεται πιο αριστερά και γι’ αυτό, πορευόμενη προς το δεξιό χέρι, περνάει πίσω από την τραχεία.
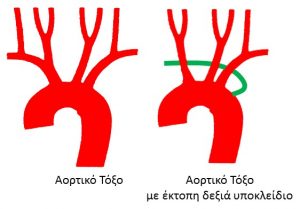
Αυτή η παραλλαγή είναι ανιχνεύσιμη κατά τον έλεγχο της εμβρυικής καρδιάς και εντοπίζεται στην τομή των τριών αγγείων με την χρήση χρώματος (color Doppler).
Σύμφωνα με πρόσφατη μελέτη που πραγματοποιήθηκε στην Αγγλία, η έκτοπη δεξιά υποκλείδιος αρτηρία εντοπίζεται στο 29% των εμβρύων με σύνδρομο Down και γι’ αυτό η συγκεκριμένη κατάσταση αποτελεί χρωμοσωμικό δείκτη.
Τέλος, η ανεύρεση της οδηγεί σε σύσταση για περαιτέρω καρυοτυπικο έλεγχο του εμβρύου με αμνιοπαρακέντηση και εξειδικευμένη υπερηχοκαρδιογραφική εξέταση.
ΤΙ ΕΙΝΑΙ Η ΑΜΝΙΑΚΗ ΜΠΑΝΤΑ (AMNIOTIC BAND) ΚΑΙ ΜΕ ΤΙ ΜΠΟΡΟΥΜΕ ΝΑ ΤΗΝ ΜΠΕΡΔΕΨΟΥΜΕ ΣΤΟ ΥΠΕΡΗΧΟΓΡΑΦΗΜΑ;
Η αμνιακή μπάντα (amniotic band) είναι μια ταινία αμνιακού υμένα η όποια ενώνει δυο τοιχώματα της μήτρας αφήνοντας κενό δίκην θηλιάς. Αυτό μπορεί να εγκλωβίσει άκρα ή το κεφάλι του εμβρύου κατά το πρώτο τρίμηνο και να προκαλέσει ανωμαλίες όπως ακρωτηριασμό ακρών, σχιστιές προσώπου (λαγώχειλο) και ραιβοποδία. [IMAGE AKROTHRIASMOS AKROU] Ωστόσο αυτό μπορεί να γίνει μόνο στο πρώτο τρίμηνο. Όσο προχωράει η εγκυμοσύνη αυτή η ταινία σκίζεται ή προσκολλάται στα τοιχώματα της μήτρας χωρίς να προκαλεί προβλήματα.
Η ραιβοποδία σαφώς και μπορεί να δημιουργηθεί αργότερα κατά την διάρκεια της κύησης, ωστόσο συμβαίνει συνήθως στο πρώτο τρίμηνο που οι αρθρώσεις του εμβρύου είναι χαλαρές και μπορούν να αλλοιωθούν. Αργότερα στην κύηση οι αρθρώσεις δυναμώνουν και η πιθανότητα να συμβεί κάτι τέτοιο είναι πολύ σπάνια.
Ωστόσο υπάρχει μια κατάσταση η οποία μοιάζει πολύ κατά την υπερηχογραφική εξέταση με την αμνιακή μπάντα. Αυτή είναι η πτύχωση της μήτρας που αποτελεί μια προεξοχή του τοιχώματος της μήτρας δίκην κύματος, το οποίο προβάλει εντός της ενδομήτριας κοιλότητας. Αυτό το εύρημα δεν προκαλεί προβλήματα ούτε στο έμβρυο αλλά ούτε στην εγκυμοσύνη.
Συχνά μπερδεύουμε αυτές τις δυο καταστάσεις κατά την υπερηχογραφική εξέταση γιατί ο υπέρηχος είναι δισδιάστατος και σε κάποιες τομές και οι δυο παραπάνω περιπτώσεις μας δίνουν ακριβώς την ίδια εικόνα, σαν μια ταινία που εκτείνεται από το ένα τοίχωμα της μήτρας στο άλλο (πχ από το έδαφος στο ταβάνι της μήτρας). [IMAGE AMNIOTIC BAND]
Για να διάφορο-διαγνώσουμε θα πρέπει να ελέγξουμε σε όλες τις διαστάσεις και αν αυτό συμβαίνει τότε μπορούμε να επικυρώσουμε την ύπαρξη αμνιακής μπάντας, ειδάλλως έχουμε μια πτύχωση της μήτρας. Επίσης μπορούμε να κάνουμε 3D (τρισδιάστατη) απεικόνιση και να δούμε ακριβώς τι έχουμε.
Όλα αυτά μπορούν να αναγνωριστούν και να διαγνωστούν κατά το υπερηχογράφημα β’ επίπεδου.
ΤΙ ΕΙΝΑΙ Η ΑΜΝΙΟΠΑΡΑΚΕΝΤΗΣΗ;
Η αμνιοπαρακέντηση είναι μια ακόμη επεμβατική διαγνωστική μέθοδος με την οποία ελέγχουμε τον καρυότυπο ενός εμβρύου Η αμνιοπαρακέντηση είναι μια πιο απλή μέθοδος, σε σύγκριση με την λήψη τροφοβλάστης, και μπορεί να διενεργηθεί μετά την 16η εβδομάδα της κύησης έως και την 40η εβδομάδα. Είναι μια γρήγορη μέθοδος (λιγότερο από 5 λεπτά) και δεν απαιτεί τοπική αναισθησία.
Η εξέταση γίνεται βάσει συγκεκριμένων ενδείξεων, όπως: ηλικία εγκύου άνω των 35, παθολογική εξέταση αυχενικής διαφάνειας ή βιοχημικού ελέγχου β’ τριμήνου (άλφα/τριπλό τεστ), ύποπτα υπερηχογραφικά ευρήματα, προηγούμενη εγκυμοσύνη με χρωμοσωμική ανωμαλία εμβρύου ή κατ’ απαίτηση της εγκύου λόγω υπερβολικού άγχους για τυχόν ύπαρξη χρωμοσωμικών ανωμαλιών.
Αρχικά ελέγχεται με υπέρηχο η θέση του εμβρύου και του πλακούντα. Έπειτα, καθαρίζουμε την κοιλιά της μητέρας με αντισηπτικό υγρό και κάτω από άσηπτες συνθήκες και με υπερηχογραφική παρακολούθηση, εισάγεται μια λεπτή βελόνα (μικρότερη από ένα χιλιοστό) στο κοιλιακό τοίχωμα της μητέρας ώστε να προσεγγίσουμε μια λίμνη αμνιακού υγρού (περιοχή που υπάρχει μόνο αμνιακό υγρό) και αναρροφούμε περίπου 15ml. Όλη η διαδικασία γίνεται υπό συνεχή παρακολούθηση ώστε η βελόνα να αποφεύγει το έμβρυο και να μην το τραυματίζει. Το αμνιακό υγρό αναπληρώνεται μέσα σε λίγες ώρες, αφού είναι ούρα του εμβρύου (99%) το οποίο θα συνεχίσει να ουρεί, ενώ τα εμβρυικά κύτταρα που περιέχει αναλύονται σε ειδικό κυτταρογεννετικό εργαστήριο. Τέλος, ελέγχεται με υπέρηχο η καρδιακή λειτουργία του εμβρύου.
Τα πρώτα αποτελέσματα λαμβάνονται σε 2-3 εικοσιτετράωρα με μια ταχεία ανάλυση (AmnioPCR), η οποία αποκλείει τις πιο συχνές χρωμοσωμικές ανωμαλίες (σύνδρομα Down, Edwards, Patau και Turner) και αναγνωρίζει το φύλο του εμβρύου. Το τεστ ολοκληρώνεται σε 10-15 περίπου ημέρες, με την καλλιέργεια των εμβρυικών κυττάρων που ελέγχει όλο τον καρυότυπο του εμβρύου. Η αξιοπιστία των παραπάνω αποτελεσμάτων αγγίζει το 99.9%. Παράλληλα, ελέγχονται και τα γονίδια ΔF508 της κυστικής ίνωσης και η ποσότητα της άλφα φετοπρωτεΐνης (AFP) που μας δίνει σημαντικές πληροφορίες για τυχόν ανοιχτές βλάβες στην σπονδυλική στήλη του εμβρύου. Θα πρέπει όμως να σημειωθεί ότι υπάρχει η πιθανότητα (0.5%) να μην μπορούν να καλλιεργηθούν τα εμβρυικά κύτταρα.
Σημειώστε, επίσης, ότι η παραπάνω επέμβαση δεν είναι εντελώς ακίνδυνη. Σε ορισμένες περιπτώσεις (0.5-1%), η μήτρα «ενοχλείται» με την είσοδο της βελόνας και αρχίζει μια διαδικασία συσπάσεων οι οποίες, αν επιμείνουν, μπορούν να προκαλέσουν αποβολή, ενδομήτρια αιμορραγία ή ρήξη εμβρυικών υμένων.
ΤΙ ΕΙΝΑΙ Η ΑΝΑΣΤΡΟΦΗ ΡΟΗΣ ΣΤΟΝ ΦΛΕΒΩΔΗ ΠΟΡΟ;
Κατά την εξέταση της αυχενικής διαφάνειας, ελέγχονται και άλλοι, μικρότερης σημασίας, δείκτες (ύποπτα χαρακτηριστικά) χρωμοσωμικών ανωμαλιών.
Ένας τέτοιος δείκτης είναι και η αιματική ροή στον φλεβώδη πόρο. Ο φλεβώδης πόρος είναι ένα μικρό αγγείο που συνδέει την ομφαλική φλέβα με την κάτω κοίλη φλέβα και παίζει καθοριστικό ρόλο στην μεταφορά οξυγονωμένου αίματος στον εγκέφαλο του εμβρύου.
Η ροή του αίματος έχει χαρακτηριστική κυματομορφή και η αναστροφή του κύματος Α αυτής της κυματομορφής σχετίζεται με αυξημένο κίνδυνο για χρωμοσωμικές ανωμαλίες, συγγενείς καρδιοπάθειες και εμβρυϊκό θάνατο. Αναστροφή κύματος Α κατά την εξέταση της αυχενικής διαφάνειας εμφανίζεται περίπου στο 3% των εμβρύων με φυσιολογικά χρωμοσώματα (φυσιολογική παραλλαγή) αλλά και στο 65% των εμβρύων με σύνδρομο Down. Ο έλεγχος της αυχενικής διαφάνειας, του εμβρυϊκού καρδιακού ρυθμού, καθώς και της ελεύθερης β-hCG και PAPP-A στον μητρικό ορό σε συνδυασμό με τον έλεγχο της ροής του φλεβώδη πόρου αυξάνει το ποσοστό ανίχνευσης των εμβρύων με σύνδρομο Down στο 95%.
ΤΙ ΕΙΝΑΙ Η ΑΝΕΜΒΡΥΙΚΗ ΚΥΗΣΗ (ΣΥΝΔΡΟΜΟ ΚΕΝΟΥ ΣΑΚΟΥ);
Η ανεμβρυική κύηση συμβαίνει όταν ένα γονιμοποιημένο ωάριο εμφυτεύεται στο τοίχωμα της μήτρας, αλλά το έμβρυο δεν αναπτύσσεται.
Τα κύτταρα που αναπτύσσονται σχηματίζουν το σάκο της εγκυμοσύνης και έναν πρώιμο πλακούντα, όμως δεν υφίσταται έμβρυο.
Το φαινόμενο αυτό είναι σύνηθες κατά το πρώτο τρίμηνο, συνήθως προτού μια γυναίκα καταλάβει ότι είναι έγκυος. Υπάρχουν όλα τα κοινά συμπτώματα εγκυμοσύνης, όπως καθυστέρηση περιόδου, πρωινές ναυτίες ή ακόμη και θετικό τεστ εγκυμοσύνης. Έτσι, πολλές γυναίκες θεωρούν ότι η εγκυμοσύνη τους βρίσκεται σε καλό δρόμο, επειδή τα επίπεδα της β-χορικής γοναδοτροπίνης (β-hCG) αυξάνονται και συνεχίζουν να έχουν συμπτώματα, καθώς ο πλακούντας συνεχίζει να αυξάνει σε μέγεθος και να παράγει ορμόνες χωρίς όμως να γίνεται εμβρυογένεση.
Η διάγνωση της γίνεται, συνήθως, μετά την 5η εβδομάδα της κύησης με υπερήχους, όπου εμφανίζεται άδειος ο εμβρυικός σάκος.
Η ανεμβρυική κύηση αποτελεί περίπου το 50% των αποβολών του πρώτου τριμήνου και οφείλεται κυρίως σε χρωμοσωμικές ανωμαλίες του γονιμοποιημένου ωαρίου.
Όλες οι ανεμβρυικές κυήσεις καταλήγουν σε αποβολή, η όποια εκδηλώνεται με κοιλιακές κράμπες και κολπική αιμορραγία.
ΤΙ ΕΙΝΑΙ Η ΑΝΕΠΑΡΚΕΙΑ ΤΗΣ ΤΡΙΓΛΩΧΙΝΑΣ ΒΑΛΒΙΔΑΣ;
Ανάμεσα στους δείκτες χρωμοσωμικών ανωμαλιών που ελέγχονται κατά την αυχενική διαφάνεια είναι και η ανεπάρκεια της τριγλώχινας βαλβίδας.
Τριγλώχινα ονομάζεται η βαλβίδα μεταξύ του δεξιού κόλπου και της δεξιάς κοιλίας της καρδιάς. Έλεγχος της ροής του αίματος στην τριγλώχινα βαλβίδα επιβεβαιώνει την σωστή και επαρκή λειτουργία της. Σε περίπτωση ανεπάρκειας, αυτή καταγράφεται υπερηχογραφικά ως παλινδρόμηση της ροής του αίματος.
Παλινδρόμηση της τριγλώχινας κατά την εξέταση της αυχενικής διαφάνειας σχετίζεται με αυξημένο κίνδυνο για χρωμοσωμικές ανωμαλίες, συγγενείς καρδιοπάθειες και εμβρυϊκό θάνατο. Αυτή η κατάσταση εμφανίζεται περίπου στο 1% των εμβρύων με φυσιολογικά χρωμοσώματα (φυσιολογική παραλλαγή) αλλά και στο 55% των εμβρύων με σύνδρομο Down.
Ο έλεγχος της αυχενικής διαφάνειας, του εμβρυϊκού καρδιακού ρυθμού καθώς και της ελεύθερης β-hCG και PAPP-A στον μητρικό ορό, σε συνδυασμό με έλεγχο για ανεπάρκεια της τριγλώχινας βαλβίδας, αυξάνει το ποσοστό ανίχνευσης των εμβρύων με σύνδρομο Down στο 95%.
ΤΙ ΕΙΝΑΙ Η ΑΠΟΚΟΛΛΗΣΗ ΤΟΥ ΠΛΑΚΟΥΝΤΑ;
Η αποκόλληση πλακούντα είναι μια επιπλοκή της εγκυμοσύνης κατά την οποία η επιφάνεια εμφύτευσης του πλακούντα έχει διαχωριστεί από τη μήτρα της μητέρας. Είναι η πιο κοινή παθολογική αιτία αιμορραγίας μετά την 20η εβδομάδα κύησης. Εμφανίζεται στο 1% των κυήσεων και συμπεριλαμβάνεται στα κύρια αίτια μητρικής θνησιμότητας παγκοσμίως.
Σε περίπτωση αποκόλλησης κρίνεται απαραίτητη η εξειδικευμένη ιατρική παρέμβαση για να εξασφαλιστεί η ομαλή εξέλιξη της κύησης. Η θεραπεία εξαρτάται από την σοβαρότητα του περιστατικού και την ηλικία της κύησης. Η αποκόλληση πλακούντα έχει επιπτώσεις τόσο στη μητέρα όσο και στο έμβρυο. Οι συνέπειες για τη μητέρα εξαρτώνται κυρίως από την σοβαρότητα της αποκόλλησης και τον βαθμό της αιμορραγίας, ενώ οι επιδράσεις στο έμβρυο εξαρτώνται τόσο από σοβαρότητά της όσο και από την ηλικία κύησης. Έλεγχος της καρδιακής λειτουργίας του εμβρύου με καρδιοτοκογράφημα είναι επίσης απαραίτητος, διότι ο ασταθής καρδιακός παλμός του εμβρύου μπορεί να συσχετιστεί με τη σοβαρότητα της αιμορραγίας.
Περιφερική αποκόλληση θεωρείται αυτή στην οποία το τμήμα του πλακούντα που διαχωρίζεται είναι περιφερειακό και η αιμορραγία εμφανίζεται ως διακολπική αιμόρροια.
Κεντρική αποκόλληση θεωρείται αυτή στην οποία ο διαχωρισμός συμβαίνει σε κεντρικό τμήμα της μήτρας. Προκαλείται αρχικά ασυμπτωματική αιμορραγία, διότι το αίμα εγκλωβίζεται μεταξύ μήτρας και πλακούντα, και σχηματίζει τελικά οπισθοπλακουντιακό αιμάτωμα.
ΤΙ ΕΙΝΑΙ Η ΑΣΥΜΜΕΤΡΗ ΑΝΑΠΤΥΞΗ;
Όταν κάποια τμήματα του εμβρύου δεν αναπτύσσονται φυσιολογικά, ενώ τα υπόλοιπα έχουν φυσιολογική ανάπτυξη. Ασύμμετρη ανάπτυξη εμφανίζουν τα έμβρυα με επιβραδυνόμενο ρυθμό ανάπτυξης ή τριπλοϊδία (υψηλό HC/AC), σκελετικές δυσπλασίες (υψηλό HC/FL και AC/FL), μικροκεφαλία (χαμηλό HC/AC και χαμηλό HC/FL) ή μακροσωμία λόγω σακχαρώδη διαβήτη της μητέρας (χαμηλό HC/AC και HC/FL).
ΤΙ ΕΙΝΑΙ Η ΑΥΧΕΝΙΚΗ ΔΙΑΦΑΝΕΙΑ;
Αυχενική διαφάνεια (nuchal translucency) είναι η υπερηχογραφική εμφάνιση της υποδόριας συσσώρευσης υγρού πίσω από τον αυχένα του εμβρύου.
Το πάχος της εμβρυϊκής αυχενικής διαφάνειας μετριέται κατά το υπερηχογράφημα που εκτελείται από την 11η έως την 13ηεβδομάδα+6 ημέρες της κύησης. Συνδυάζεται, δε, με την ηλικία της μητέρας, ώστε να παρέχει μια αποτελεσματική μέθοδο διαλογής πληθυσμού για την τρισωμία 21.
Η αύξηση του πάχους της αυχενικής διαφάνειας κατά τον τρίτο μήνα της ενδομήτριας ζωής διαγιγνώσκεται ως σύνδρομο Down ήδη από το 1990.
Η αυχενική διαφάνεια μπορεί να προβλέψει με ακρίβεια την πιθανότητα να πάσχει το έμβρυο από σύνδρομο Down. Μάλιστα, το 75% των τρισωμικών κυήσεων μπορούν να ανιχνευθούν μόνο με αυτή την εξέταση.
ΤΙ ΕΙΝΑΙ Η ΒΙΟΧΗΜΙΚΗ ΚΥΗΣΗ;
Βιοχημική κύηση ονομάζεται η εγκυμοσύνη που δεν μπορεί να διαγνωστεί μέσω υπερηχογραφικής εξέτασης, παρά μόνο βάσει ορμονών. Η διάγνωση της μπορεί να γίνει πολύ νωρίς με έλεγχο της β-χοριακής γοναδοτροπίνης, που παράγεται από την τροφοβλάστη (πρώιμο πλακούντα) και υπάρχει στον γυναικείο οργανισμό μόνο κατά τη διάρκεια της εγκυμοσύνης. Έλεγχος των επίπεδων της ορμόνης αυτής γίνεται με αιματολογική εξέταση της μητέρας ενώ και τα απλά τεστ κυήσεως είναι ικανά να την ανιχνεύουν.
Το ποσοστό αποβολών είναι, δυστυχώς, αρκετά υψηλό στις πρώτες εβδομάδες της κύησης, ιδίως πριν την 5η εβδομάδα.
Η βιοχημική αποβολή είναι η πρώιμη αποβολή (πριν την 5η εβδομάδα κύησης) κατά την όποια έχει επιβεβαιωθεί η εγκυμοσύνη αλλά εμβρυικά μέρη, όπως ο εμβρυικός σάκος, δεν ανιχνεύονται με υπερηχογραφική εξέταση.
ΤΙ ΕΙΝΑΙ Η ΕΚΤΟΠΗ ΚΥΗΣΗ (ΕΞΩΜΗΤΡΙΟ);
Έκτοπη κύηση ονομάζεται η κύηση κατά την οποία η εμφύτευση του γονιμοποιημένου ωραρίου έχει γίνει εκτός της ενδομήτριας κοιλότητας και, σχεδόν πάντα, δεν είναι βιώσιμη εγκυμοσύνη.
Σε μια φυσιολογική εγκυμοσύνη, το γονιμοποιημένο ωάριο εισέρχεται στη μήτρα και εμφυτεύεται εντός της ενδομήτριας κοιλότητας, όπου έχει άφθονο χώρο για να διαιρεθεί και να αναπτυχτεί. Παρόλα αυτά, περίπου στο 1% των κυήσεων η εμφύτευση του γίνεται εκτός της ενδομήτριας κοιλότητας. Οι περισσότερες έκτοπες κυήσεις (περίπου το 98%) εντοπίζονται σε μια από τις σάλπιγγες (σαλπιγγικές κυήσεις), στον τράχηλο της μήτρας, στις ωοθήκες ή ακόμη και στην περιτοναϊκή κοιλότητα.
Η εμφύτευση και ανάπτυξη του εμβρύου εντός της σάλπιγγας προκαλεί διάταση των τοιχωμάτων της και ρήξη της – μια κατάσταση επικίνδυνη για τη μητέρα, καθώς μπορεί να προκαλέσει εσωτερική αιμορραγία και επιπλοκές που ίσως θέσουν σε κίνδυνο τη ζωή της. Για το λόγο αυτό, η έκτοπη κύηση αποτελεί το δεύτερο σημαντικότερο αίτιο θανάτων για τις εγκύους.
Τα αρχικά συμπτώματα μιας έκτοπης κύησης είναι πόνος στην κάτω κοιλιακή χώρα και ήπια κολπική αιμορραγία. Αργότερα, και εφόσον έχει προκληθεί ρήξη της σάλπιγγας και εσωτερική αιμορραγία, το αίμα εντός της περιτοναϊκής κοιλότητας (κοιλίας) προκαλεί έντονους πόνους σε αυτήν. Επίσης, προκαλείται αντανάκλαση του πόνου στον ώμο από το αιμοπεριτόναιο, λόγω ερεθισμού του διαφράγματος από το ελεύθερο αίμα. Τέλος, η γυναίκα εμφανίζει συμπτώματα υπογκαιμικού σοκ (υπόταση, ταχυκαρδία, απώλεια συνείδησης).
ΤΙ ΕΙΝΑΙ Η ΘΕΣΗ ΤΟΥ ΠΛΑΚΟΥΝΤΑ;
Η θέση του πλακούντα ορίζεται ανάλογα με το σημείο της μήτρας όπου έχει εμφυτευτεί (έχει προσκολληθεί). Πρόσθια θέση σημαίνει ότι βρίσκεται στο πρόσθιο τοίχωμα της μήτρας, δηλαδή κοντά στο κοιλιακό τοίχωμα της μητέρας. Αντίθετα, οπίσθια θέση σημαίνει ότι βρίσκεται στο οπίσθιο τοίχωμα της μήτρας, δηλαδή κοντά στην πλάτη της μητέρας.
Το ύψος της θέση του πλακούντα ορίζεται από την απόσταση του από τον τράχηλο. Υψηλός είναι αυτός που βρίσκεται κοντά στον πυθμένα της μήτρας και χαμηλός αυτός που έχει απόσταση λίγων εκατοστών από τον τράχηλο. Ο ακριβής υπολογισμός αυτής της απόστασης, μεταξύ έσω τραχηλικού στομίου και πλακούντα, γίνεται πάντα με διακολπική υπερηχογραφική εξέταση. Όταν η απόσταση είναι μεγαλύτερη των 2.5cm, είναι αρκετά ασφαλής για να μπει η μητέρα στην διαδικασία του φυσιολογικού τοκετού.
ΤΙ ΕΙΝΑΙ Η ΚΛΙΝΟΔΑΚΤΥΛΙΑ;
Κατά το υπερηχογράφημα β’ επίπεδου, ελέγχεται η δομή των άνω άκρων (χεριών). Η αξιολόγηση των εμβρυϊκών δακτύλων δεν αποτελεί μέρος της βασικής υπερηχογραφίκης εξέτασης του δεύτερου τριμήνου, όπως ορίζει η παγκόσμια εταιρία υπερήχων στην μαιευτική και γυναικολογία (ISUOG), ωστόσο, κάποια κέντρα όπως και το δικό μας, συμπεριλαμβάνουν αυτήν την αξιολόγηση.
Κλινοδακτυλία ορίζεται όταν το πέμπτο (μικρό) δάκτυλο του χεριού εμφανίζει κάμψη προς τα έσω (προς τα αλλά δάκτυλα), σε συνδυασμό με υποπλασία ή απουσία της μεσαίας του φάλαγγας.
Η διάγνωση της δεν είναι εύκολη και απαιτεί από το έμβρυο να ανοίξει τις παλάμες του με ταυτόχρονο τέντωμα των δακτύλων. Η διάγνωση επικυρώνεται μόνον όταν η μέση φάλαγγα του πέμπτου δακτύλου είναι μικρότερη από το κανονικό ή εντελώς απούσα.
Είναι, συνήθως, μια φυσιολογική παραλλαγή του εμβρύου και ανιχνεύεται στο 3,4% των φυσιολογικών εμβρύων. Επίσης, θεωρείται ασθενής δείκτης του συνδρόμου Down, αφού εμφανίζεται σε αυτά τα έμβρυα σε ποσοστό μόλις 18,8%. Στις περιπτώσεις που αποτελεί ένα μεμονωμένο εύρημα, η σύσταση για αμνιοπαρακέντηση εξαρτάται από την ηλικία της μητέρας και από τον προηγούμενο προγεννητικό έλεγχο (αυχενική διαφάνεια).
Τέλος, η κλινοδακτυλία δεν συνδέεται με άλλες ανωμαλίες περά από το σύνδρομο Down.
ΤΙ ΕΙΝΑΙ Η ΛΗΨΗ ΤΡΟΦΟΒΛΑΣΤΗΣ (ΛΗΨΗ ΧΟΡΙΑΚΩΝ ΛΑΧΝΩΝ);
Η λήψη τροφοβλάστης είναι μια επεμβατική διαγνωστική μέθοδος με την οποία ελέγχουμε τον καρυότυπο ενός εμβρύου και διεξάγεται από την 11η έως την 13η εβδομάδα της κύησης.
Η εξέταση πραγματοποιείται βάσει συγκεκριμένων ενδείξεων, όπως: ηλικία εγκύου άνω των 35 ετών, παθολογική εξέταση αυχενικής διαφάνειας, ύποπτα υπερηχογραφικά ευρήματα, προηγούμενη εγκυμοσύνη με χρωμοσωμική ανωμαλία εμβρύου ή κατ’ απαίτηση της εγκύου λόγω υπερβολικού άγχους για τυχόν ύπαρξη χρωμοσωμικών ανωμαλιών.
Η συνολική διαδικασία διαρκεί 5 λεπτά περίπου. Αρχικά ελέγχεται με τον υπέρηχο η θέση του εμβρύου και του πλακούντα. Έπειτα, καθαρίζεται η κοιλιά της μητέρας με αντισηπτικό υγρό (betadine) και κάτω από άσηπτες συνθήκες (χωρίς μικρόβια) και με υπερηχογραφική παρακολούθηση εισάγουμε μια λεπτή βελόνα στο κοιλιακό τοίχωμα της μητέρας ώστε να προσεγγίσουμε την τροφοβλάστη (πλακούντα) και συλλέγουμε μικρά δείγματα της. Όλη η διαδικασία γίνεται υπό συνεχή παρακολούθηση ώστε η βελόνα να αποφεύγει το έμβρυο και να μην το τραυματίζει. Όταν ο πλακούντας βρίσκεται σε απομακρυσμένη θέση, χρειάζεται τοπική αναισθησία στην περιοχή που θα εισαχθεί η βελόνα, ώστε να μην προκαλείται πόνος στην μητέρα. Σε πολύ σπάνιες περιπτώσεις δεν είναι δυνατή η προσέγγιση του πλακούντα λόγω της θέσης του και η εξέταση ματαιώνεται. Μετά την επέμβαση, ελέγχεται η ποσότητα δειγμάτων, τα οποία θα αποστέλλονται σε εξειδικευμένο εργαστήριο κυτταρογεννετικής. Στις περιπτώσεις που τα δείγματα δεν είναι αρκετά η διαδικασία επαναλαμβάνεται. Τέλος, ελέγχεται με υπέρηχο η καρδιακή λειτουργία του εμβρύου.
Τα πρώτα αποτελέσματα λαμβάνονται σε 2-3 εικοσιτετράωρα με μια ταχεία ανάλυση (AmnioPCR), η οποία αποκλείει τις πιο συχνές χρωμοσωμικές ανωμαλίες (σύνδρομα Down, Edwards, Patau και Turner) και αναγνωρίζει το φύλο του εμβρύου. Το τεστ ολοκληρώνεται σε 10-15 περίπου ημέρες, με την καλλιέργεια των εμβρυικών κυττάρων που ελέγχει όλο τον καρυότυπο του εμβρύου. Η αξιοπιστία των παραπάνω αποτελεσμάτων αγγίζει το 99.9%. Παράλληλα, ελέγχονται και τα γονίδια ΔF508 της κυστικής ίνωσης και η ποσότητα της άλφα φετοπρωτεΐνης (AFP) που μας δίνει σημαντικές πληροφορίες για τυχόν ανοιχτές βλάβες στην σπονδυλική στήλη του εμβρύου. Θα πρέπει, όμως, να σημειωθεί ότι υπάρχει πιθανότητα (0.5%).να μην μπορούν να καλλιεργηθούν τα εμβρυικά κύτταρα.
Σημειώστε, επίσης, ότι η παραπάνω επέμβαση δεν είναι εντελώς ακίνδυνη. Σε ορισμένες περιπτώσεις (0.5-1%), η μήτρα «ενοχλείται» με την είσοδο της βελόνας και αρχίζει μια διαδικασία συσπάσεων οι οποίες, αν επιμείνουν, μπορούν να προκαλέσουν αποβολή, ενδομήτρια αιμορραγία ή ρήξη εμβρυικών υμένων.
ΤΙ ΕΙΝΑΙ Η ΠΑΛΙΝΔΡΟΜΗ ΚΥΗΣΗ;
Η παλίνδρομη κύηση είναι η αποβολή που γίνεται μετά την 6ηεβδομάδα της κύησης. Σε αυτή την περίπτωση ο εμβρυϊκός σάκος και το έμβρυο έχουν εντοπιστεί με υπερηχογραφική εξέταση, έχει πιθανώς ανιχνευτεί και καρδιακή λειτουργία. Ωστόσο, η εξέλιξη της κύησης σταματάει, το έμβρυο δεν αναπτύσσεται περαιτέρω και στις περιπτώσεις που η εμβρυική καρδιακή λειτουργία ήταν ανιχνεύσιμη, παύει.
Αρχικά, οι μητέρα δεν έχει συμπτώματα, σταδιακά εμφανίζει ελαφρύτερα τα συμπτώματα της κύησης (ναυτία, έμετος κτλ) και καταλήγει με μικρή κολπική αιμορραγία και κοιλιακούς πόνους, παρόμοιους με αυτούς της περιόδου.
Τα αίτια της παλίνδρομης κύησης δεν είναι πάντα ανιχνεύσιμα. Ωστόσο, όταν συμβαίνει μέχρι την 13η εβδομάδα της κύησης οφείλεται σε χρωμοσωμικές ανωμαλίες. Σύμφωνα με έρευνες, ένα έμβρυο με γενετικό πρόβλημα έχει 95% πιθανότητες να παλινδρομήσει. Σε πολλές περιπτώσεις, βέβαια, η παλίνδρομη κύηση είναι τυχαία και δεν ενδέχεται να επαναληφθεί.
Επίσης, μπορεί να οφείλεται σε ανεπάρκεια προγεστερόνης. Στις γυναίκες που διαγιγνώσκονται με χαμηλά επίπεδα προγεστερόνης κατά το δεύτερο μισό του έμμηνου κύκλου τους (ωχρινοποιητική φάση) μπορεί να συνταγογραφηθεί συμπλήρωμα προγεστερόνης για το πρώτο τρίμηνο της εγκυμοσύνης.
ΤΙ ΕΙΝΑΙ Η ΠΡΟΣΦΥΣΗ ΤΟΥ ΟΜΦΑΛΙΟΥ ΛΩΡΟΥ ΣΤΟΝ ΠΛΑΚΟΥΝΤΑ;
Το έμβρυο συνδέεται με τον πλακούντα μέσω του ομφάλιου λώρου. Η θέση σύνδεσης (πρόσφυση) του ομφάλιου λώρου με τον πλακούντα μπορεί να ποικίλει. Κεντρική πρόσφυση έχουμε όταν το σημείο σύνδεσης είναι στο κέντρο του πλακούντα. Όταν η πρόσφυση είναι σε απόσταση μικρότερη των 2,5cm από το χείλος του πλακούντα έχουμε περιφερική πρόσφυση και τέλος, όταν ο πλακούντας προσφέρεται στους υμένες, έξω από τον πλακούντα, έχουμε υμενική πρόσφυση.
Η αναγνώριση της πρόσφυσης γίνεται υπερηχογραφικά και με την χρήση χρώματος (color Doppler), εφόσον εντοπιστεί το ακριβές σημείο σύνδεσης του ομφάλιου λώρου με το πλακούντα.
ΤΙ ΕΙΝΑΙ Η ΣΥΜΜΕΤΡΙΚΗ ΑΝΑΠΤΥΞΗ;
Όταν όλα τα τμήματα του σώματος του εμβρύου παραμένουν μικρά και δεν αναπτύσσονται φυσιολογικά. Συμμετρική ανάπτυξη εμφανίζεται σε πρώιμο επιβραδυνόμενο ρυθμό ανάπτυξης, λόγω παθολογικής εμβρυο-πλακουντιακής κυκλοφορίας, χρωμοσωμικών ανωμαλιών και περιγεννητικών λοιμώξεων.
ΤΙ ΕΙΝΑΙ Η ΥΜΕΝΙΚΗ ΠΡΟΣΦΥΣΗ ΤΟΥ ΟΜΦΑΛΙΟΥ ΛΩΡΟΥ;
Υμενική πρόσφυση είναι η κατάσταση κατά την όποια ο ομφάλιος λώρος δεν εισάγεται κατευθείαν στο πλακούντα, αλλά περνά πρώτα στους υμένες (μακριά από το χείλος του πλακούντα) ενώ αυτοί διατρέχονται από τα ομφαλικά αγγεία για να συνδεθούν με τον πλακούντα.
Η συχνότητα εμφάνισης της για τις μονήρεις κυήσεις είναι περίπου 1%, ενώ για τις δίδυμες περίπου 15% και ακόμα περισσότερο για τις τρίδυμες.
Η υπερηχογραφική διάγνωση δεν είναι πάντα δυνατή, ενώ έρευνες αναφέρουν ότι το 67% των περιπτώσεων ανιχνεύονται κατά το δεύτερο τρίμηνο της κύηση, αφού η διάγνωση στο πρώτο τρίμηνο της κύησης είναι δυσκολότερη. Η επιπλοκή αυτή σχετίζεται με χαμηλά επίπεδα α-φετοπρωτεϊνής(AFP) και υψηλά επίπεδα χοριακής γοναδοτροπίνης (hCG) στον μητρικό ορό του αίματος.
Η υμενική πρόσφυση μπορεί να προκαλέσει αιμορραγία κατά την διάρκεια του τοκετού και πιο συγκεκριμένα την στιγμή της ρήξης των εμβρυικών υμένων (σπάσιμο νερών). Ωστόσο, πρόκειται για μια επιπλοκή η όποια σχετίζεται με την θέση της υμενικής πρόσφυσης (πχ προδρομικά αγγεία). Επιπλέον, μπορεί να αποτελέσει κίνδυνο για το έμβρυο κατά την διάρκεια του τοκετού,
Εφόσον εντοπιστεί υμενική πρόσφυση, συστήνεται περαιτέρω υπερηχογραφικός έλεγχος κατά το τρίτο τρίμηνο της κύησης ώστε να αξιολογηθεί η ανάπτυξη του εμβρύου και η θέση της υμενικής πρόσφυσης.
ΤΙ ΕΙΝΑΙ Ο ΚΑΡΥΟΤΥΠΟΣ;
Καρυότυπος ονομάζεται η εξέταση με την οποία ελέγχεται ο αριθμός και η δομή των χρωμοσωμάτων ενός είδους ή ενός μεμονωμένου οργανισμού.
Με έλεγχο του καρυότυπου ενός εμβρύου ελέγχονται όλα τα χρωμοσώματα του και μπορεί να διαγνωστεί οποιαδήποτε χρωμοσωμική ανωμαλία, όπως το σύνδρομο Down (τρισωμία 21), το σύνδρομο Edwards (τρισωμία 18), το σύνδρομο Patau (τρισωμία 13), το σύνδρομο Turner (μονοσωμία Χ) και πλήθος άλλων, καθώς και μεταθέσεις (μετακινήσεις) γενετικού υλικού από ένα χρωμόσωμα σε άλλο με πιθανές συνέπειες για το νεογνό.
Όμως ο έλεγχος του καρυότυπου δεν καλύπτει οτιδήποτε μη φυσιολογικό μπορεί να παρουσιάζει ένα έμβρυο. Δεν παρέχει πληροφορίες για όλα τα γεννητικά νοσήματα τα οποία οφείλονται σε βλάβες συγκεκριμένων γονιδίων, παρά μονό αν γνωρίζουμε πιο νόσημα ερευνούμε και γίνει εν συνεχεία ειδική ανάλυση για το συγκεκριμένο (πχ μεσογειακή αναιμία). Ωστόσο, διενεργείται σχεδόν πάντα έλεγχος για πιθανότητα κυστικής ίνωσης, που αποτελεί το πιο συχνό γεννητικό σύνδρομο.
Δεν παρέχει, ακόμα, πληροφορίες για τα όργανα του εμβρύου (καρδιά, νεφρά, σκελετό, κτλ), ούτε για το διανοητικό του επίπεδο. Εξάλλου, το νευρικό σύστημα του εμβρύου δεν εξαρτάται μόνο από τον καρυότυπο του, αλλά από πλήθος λεπτών διεργασιών που γίνονται καθ’ όλη τη διάρκεια της εγκυμοσύνης και μετά την γέννηση του.
ΤΙ ΕΙΝΑΙ Ο ΠΑΡΑΠΛΑΚΟΥΝΤΑΣ;
Ο παραπλακούντας είναι ένα μικρό τμήμα πλακούντα το οποίο συνυπάρχει με τον πλακούντα εντός της ενδομήτριας κοιλότητας, χωρίς, όμως να έρχονται σε επαφή, παρά μόνο μέσω αγγείων.
ΤΙ ΕΙΝΑΙ Ο ΠΑΡΑΧΕΙΛΕΙΟΣ, Ο ΕΠΙΧΕΙΛΙΟΣ ΚΑΙ Ο ΕΠΙΠΩΜΑΤΙΚΟΣ ΠΛΑΚΟΥΝΤΑΣ;
Παραχείλιος ονομάζεται ο πλακούντας το κατώτερο τμήμα του οποίου φτάνει μέχρι το έσω τραχηλικό στόμιο (δηλαδή, έχει απόσταση μικρότερη των 2.5cm) χωρίς όμως να το καλύπτει. Στον επιχείλιο πλακούντα το κατώτερο τμήμα του καλύπτει ένα μέρος του έσω τραχηλικού στομίου και ως επιπωματικός πλακούντας ορίζεται αυτός που καλύπτει ολόκληρο το τραχηλικό στόμιο. Και οι τρεις παραπάνω περιπτώσεις αυξάνουν τον κίνδυνο αιμορραγιών κατά την διάρκεια της κύησης και του φυσιολογικού τοκετού. [image plakountas]
ΤΙ ΕΙΝΑΙ Ο ΠΛΑΚΟΥΝΤΑΣ;
Ο πλακούντας είναι το όργανο εκείνο που έχει ως αποστολή την ανταλλαγή διατροφικών στοιχείων, υγρών και αερίων (O2 και CO2), μεταξύ της μητέρας και του εμβρύου. Βρίσκεται προσκολλημένος στο τοίχωμα της μήτρας και επικοινωνεί με το έμβρυο μέσο του ομφάλιου λώρου. Ωστόσο, η εμβρυϊκή αιματική κυκλοφορία δεν αναμιγνύεται με τη αιματική κυκλοφορία της μητέρας.
ΤΙ ΕΙΝΑΙ ΟΙ ΚΥΣΤΕΙΣ ΧΟΡΟΕΙΔΩΝ ΠΛΕΓΜΑΤΩΝ;
Κατά την υπερηχογραφική εξέταση β’ επίπεδου, ελέγχεται το κρανίο και ο εγκέφαλος του εμβρύου και ταυτόχρονα αξιολογούνται τα χοριοειδή πλέγματα. Στο οπίσθιο κέρας των πλαγίων κοιλιών περιλαμβάνονται τα χοριοειδή πλέγματα. Τα χοριοειδή πλέγματα αποτελούν την δομή του εγκέφαλου, τα όποια παράγουν το εγκεφαλονωτιαίο υγρό, το όποιο και εκκρίνεται στις πλαγιές κοιλιές του εγκέφαλου.
Όταν μια ποσότητα εγκεφαλονωτιαίου υγρού εγκλωβιστεί εντός των κυττάρων του χοριοειδές πλέγματος τότε δημιουργείται διαυγές κύστη η οποία είναι ανιχνεύσιμη από το υπερηχογραφήμα.
Αυτές ανευρίσκονται συχνά, περίπου στο 1% των φυσιολογικών κυήσεων και συσχετίζονται μόνο με την τρισωμία 18 (σύνδρομο Edwards) και οxι με το σύνδρομο Down. Επειδή το σύνδρομο Edwards χαρακτηρίζεται από την ύπαρξη και άλλων ανωμαλιών, στις περιπτώσεις που έχει ανιχνευτεί κύστη χοριοειδούς πλέγματος συστήνεται λεπτομερής έλεγχος του εμβρύου και στις περιπτώσεις που παραμένει ως μεμονωμένο εύρημα καρυοτυπικός έλεγχος του εμβρύου δεν συνίσταται παρά μόνο αν συντρέχουν άλλοι παράγοντες κινδύνου (πχ προηγούμενη κύηση με χρωμοσωμικη ανωμαλία κτλ).
Στις περισσότερες περιπτώσεις (90%) το εύρημα αυτό εξαφανίζεται μετά την 28η εβδομάδα της κύησης. Αλλά και στις περιπτώσεις που δεν εξαφανίζεται, δεν αποτελεί πρόβλημα για το νεογνό διότι δεν συνδέεται με παθολογική εγκεφαλική λειτουργία. Ωστόσο, αν ανιχνευτεί κατά το δεύτερο τρίμηνο συστήνεται ο επανέλεγχος τους αργότερα στο τρίτο τρίμηνο της κύησης.
ΤΙ ΕΙΝΑΙ ΟΙ ΧΡΩΜΑΤΟΣΩΜΙΚΟΙ (ΧΡΩΜΟΣΩΜΙΚΟΙ) ΔΕΙΚΤΕΣ;
Κατά την διάρκεια του υπερηχογραφήματος β’ επίπεδου (από την 20η έως 24η εβδομάδα κύησης), είναι συνήθης πρακτική να ελέγχεται το έμβρυο για την ύπαρξη χρωμοσωμικών δεικτών. Οι χρωμοσωμικοί δείκτες είναι υπερηχογραφικά ευρήματα, τα όποια θεωρούνται είτε παραλλαγές του φυσιολογικού, είτε μικρής βαρύτητας ανωμαλίες του εμβρύου, οι οποίες τις περισσότερες φορές δεν έχουν αρνητική επίδραση στην περαιτέρω ανάπτυξη και διαμόρφωση του ως νεογνό.
Ωστόσο, οι χρωμοσωμικοί δείκτες αυξάνουν την πιθανότητα ύπαρξης κάποιας χρωματοσωμικής ανωμαλίας, όπως είναι το σύνδρομο Down.
Ο αριθμός των διαφορετικών δεικτών που ελέγχονται είναι μεγάλος και συνεχώς αυξανόμενος, διότι νέες ερευνητικές εργασίες εντοπίζουν νέα δεδομένα τα όποια διαφοροποιούν τα φυσιολογικά έμβρυα από αυτά που με χρωμοσωμική ανωμαλία.
Είναι πολύ σημαντικό να καταλάβουμε ότι οι δείκτες αυτοί δεν διαγνώσκουν ένα έμβρυο με χρωμοσωμική ανωμαλία, αλλά το καθιστούν λίγο ή πολύ «ύποπτο». Η διάγνωση χρωμοσωμικών ανωμαλιών γίνεται πάντα με αμνιοπαρακέντηση.
Ο βαθμός στον όποιο έναν έμβρυο θεωρείται «ύποπτο», σχετίζεται με τον χρωμοσωμικό δείκτη που ανιχνεύτηκε σε αυτό. Καθένας έχει διαφορετικό βαθμό σύνδεσης και διαφορετική συχνότητα εμφάνισης στα έμβρυα με χρωμοσωμικές ανωμαλίες.
Ωστόσο, η ύπαρξη περισσότερων του ενός μεμονωμένου δείκτη, αυξάνει κατά πολύ τον κίνδυνο ύπαρξης ανωμαλιών.
Ο βαθμός υποψίας, επίσης, διαμορφώνεται από άλλους παράγοντες, όπως η ηλικία της μητέρας, η ηλικία της κύησης, το ιστορικό της κύησης, το οικογενειακό ιστορικό ή αν έχουν προηγηθεί άλλα προγεννητικά τεστ, όπως η αυχενική διαφάνεια.
ΤΙ ΕΙΝΑΙ ΟΜΦΑΛΙΟΣ ΛΩΡΟΣ;
Ο ομφάλιος λώρος είναι ουσιαστικά ένας «σωλήνας» που συνδέει το έμβρυο με τον πλακούντα. Αποτελεί φυσιολογικό και γενετικό μέρος του εμβρύου. Περιέχει δύο αρτηρίες (ομφαλικές αρτηρίες) και μία φλέβα (ομφαλική φλέβα). Τα αγγεία αυτά περιβάλλονται από μια μεμβράνη και ανάμεσά τους υπάρχει το ζελέ του Wharton, μια ουσία που προστατεύει τα αγγεία του λώρου.
Η ομφαλική φλέβα τροφοδοτεί το έμβρυο με οξυγονωμένο, πλούσιο σε θρεπτικά συστατικά αίμα το όποιο προέρχεται από τον πλακούντα. Αντιστρόφως, το έμβρυο απωθεί το υποξυγονωμένο αίμα πίσω στον πλακούντα μέσω των ομφαλικών αρτηριών.
Ένας μέσος ομφάλιος λώρος έχει μήκος 55cm, διάμετρο 1-2cm και περίπου 11 έλικες. Ένα 5% των λώρων είναι μικρότεροι από 35cm και ένα ακόμη 5% είναι μεγαλύτεροι από 80cm.
Μετά την γέννηση του εμβρύου ο ομφάλιος λώρος κόβεται και απολινώνεται για να σταματήσει να χρησιμοποιείται από το έμβρυο.
ΤΙ ΕΙΝΑΙ ΤΑ ΠΡΟΔΡΟΜΙΚΑ ΑΓΓΕΙΑ ΤΟΥ ΟΜΦΑΛΙΟΥ ΛΩΡΟΥ;
Όταν η πρόσφυση του ομφάλιου λώρου είναι υμενική και η θέση εισαγωγής στου υμένες βρίσκεται μπροστά από το προβάλλον μέρος του εμβρύου, κάνουμε λόγο για προδρομικά αγγεία.
Η συχνότητα εμφάνισης αυτής της επιπλοκής είναι 1 ανά 2000-3000 τοκετούς και συνήθως συσχετίζεται με πλακούντα χαμηλής θέσης. Τα αίτια της είναι άγνωστα, είναι όμως συχνότερη στις πολύδυμες κυήσεις ή σε περιπτώσεις ύπαρξης παραπλακούντα.
Η ανίχνευση είναι δυνατή με Doppler υπερηχογραφία και χρήση χρώματος (Color Doppler) όπου απεικονίζεται η πορεία των ομφαλικών αγγείων να εισάγονται από τον ομφάλιο λώρο στους υμένες και να διέρχονται μπροστά από το προβάλλον μέρος του εμβρύου ή, συχνά, μπροστά από το έσω τραχηλικό στόμιο. Συχνά, είναι χρήσιμο να πραγματοποιηθεί υπερηχογράφημα για να επιβεβαιωθούν τα παραπάνω ευρήματα.
Κατά την διάρκεια του τοκετού, και προτού γίνει ρήξη των υμένων, μπορεί να υπάρχουν συμπτώματα βραδυκαρδίας του εμβρύου λόγω συμπίεσης των αγγείων από το προβάλλον μέρος του. Η ρήξη των υμένων συνεπάγεται ταυτόχρονη ρήξη των προδρομικών αγγείων, που αποτελεί μια ιδιαιτέρως σοβαρή επιπλοκή η όποια θέτει σε κίνδυνο τη ζωή του εμβρύου σε ένα ποσοστό 50-75%.
Έρευνες αναφέρουν ότι στις περιπτώσεις που η διάγνωση έγινε προγεννητικά, η εγκυμοσύνη εξελίχτηκε φυσιολογικά και η βιωσιμότητα των εμβρύων ήταν περίπου 97%, σε σύγκριση με το 48% των περιπτώσεων που δεν είχαν διαγνωστεί.
Η πρακτική που συνιστάται στις περιπτώσεις προδρομικών αγγείων είναι η προγραμματισμένη καισαρική τομή, ώστε να διασφαλιστεί η επιβίωση του εμβρύου.
ΤΙ ΕΙΝΑΙ ΤΟ ΑΜΝΙΑΚΟ ΥΓΡΟ;
Πρόκειται για το υγρό που περιβάλει το έμβρυο εντός της ενδομήτριας κοιλότητας. Πριν την 16η εβδομάδα της κύησης, το αμνιακό υγρό παράγεται από τον πλακούντα, την αμνιακή μεμβράνη, τον ομφάλιο λώρο και το εμβρυικό δέρμα. Κατόπιν, παράγεται από τα ούρα του εμβρύου που το ίδιο εντέλει καταπίνει. Με αυτόν τον τρόπο, το αμνιακό υγρό ανακυκλώνεται συνεχώς και ο όγκος του παραμένει σε σταθερά επίπεδα, τα οποία αυξάνονται μέχρι την 32η εβδομάδα και εν συνεχεία μειώνονται.
ΤΙ ΕΙΝΑΙ ΤΟ ΒΙΟΦΥΣΙΚΟ ΠΡΟΦΙΛ;
Με το βιοφυσικό προφίλ μπορούμε να αξιολογήσουμε την συνολική κατάσταση του εμβρύου. Αποτελείται από 5 διαφορετικές παραμέτρους και η διάρκεια του είναι 30 λεπτά. Κάθε παράμετρος βαθμολογείται με 2 βαθμούς όταν υφίσταται και με 0 βαθμούς όταν απουσιάζει.
- Τόνος: Τουλάχιστον ένα επεισόδιο έκτασης του σώματος ή του άκρου του εμβρύου ή έκταση της παλάμης και ακόλουθη σύγκλειση αυτής.
- Κινητικότητα: Τουλάχιστον 3 κινήσεις του εμβρύου.
- Αναπνευστικές Κινήσεις: Τουλάχιστον ένα επεισόδιο αναπνευστικής κίνησης διαρκείας 30’’
- Αμνιακό Υγρό: H μεγαλύτερη λίμνη να είναι μεγαλύτερη από 2cm.
- Καρδιακή Συχνότητα: Τουλάχιστον 2 επιταχύνσεις των 10 παλμών για 10’’ στις 24-28 εβδομάδες κύησης, 15 παλμών για 15’’ στις 28 – 34 εβδομάδες και 20 παλμών για 20’’ μετά τις 34 εβδομάδες.
Το τελικό άθροισμα της βαθμολογίας και η ύπαρξη ολιγοϋδραμνίου αξιολογεί το βιοφυσικό προφίλ σε φυσιολογικό, ύποπτο και παθολογικό. Το βιοφυσικό προφίλ αποτελεί ισχυρό προγνωστικό δείκτη για την περιγεννητική θνητότητα, για χρονικό διάστημα της μια εβδομάδας, και η αντιμετώπιση της κύησης διαφοροποιείται ανάλογα με την αξιολόγηση του.
Στον παρακάτω πίνακα φαίνεται η αξιολόγηση του βιοφυσικού προφίλ και η συσχέτιση του με την περιγεννητική θνητότητα.

Στις περιπτώσεις που η αξιολόγηση του είναι παθολογική συνιστάται επανέλεγχος του εμβρύου σε μια ώρα. Εφόσον και τότε δεν υπάρχει βελτίωση, συνιστάται άμεσος τοκετός. Φυσικά, αν η βαθμολόγηση είναι 0 έως 2 συνιστάται άμεσος τοκετός χωρίς επανέλεγχο.
Στις περιπτώσεις που η αξιολόγηση το κρίνει ύποπτο, το βιοφυσικό προφίλ πρέπει να επαναληφθεί εντός 24 ωρών, ενώ αν κριθεί φυσιολογικό συνιστάται επαναξιολόγηση του σε μία εβδομάδα.
ΤΙ ΕΙΝΑΙ ΤΟ ΟΛΙΓΑΜΝΙΟ (ΟΛΙΓΟΫΔΡΑΜΝΙΟ);
Όταν το αμνιακό υγρό που περιβάλει το έμβρυο είναι λιγότερο του φυσιολογικού και η μεγαλύτερη λίμνη είναι μικρότερη των 2cm ή ο δείκτης αμνιακού υγρού (amniotic fluid index, AFI) είναι μικρότερος των 5cm.
ΤΙ ΕΙΝΑΙ ΤΟ ΠΑΠ-Α (PAPP-A) ΤΕΣΤ;
Με το ΠΑΠ-Α τεστ (PAPP-A), ελέγχουμε 2 ουσίες οι οποίες παράγονται κατά την εγκυμοσύνη (τον πρώιμο πλακούντα): την β-χοριακή γοναδοτροπίνη (β-hCG) και την συσχετιζόμενη με την κύηση άλφα πρωτεΐνη (PAPP-A).
Ο έλεγχος των επιπέδων αυτών των ουσιών γίνεται με αιμοληψία από την μητέρα και μας παρουσιάζει ένα ορμονολογικό /βιοχημικό προφίλ της κύησης, αφού πρώτα προσαρμοστεί σε διάφορες παραμέτρους, όπως είναι το αντιδραστήριο με το οποίο έγινε η μέτρηση, η ηλικία κύησης (η οποία ελέγχεται με την μέτρηση του κεφαλοουραίου μήκους – CRL), το σωματικό βάρος της μητέρας, η φυλή της, η μέθοδο σύλληψης και το αν καπνίζει.
Στα περισσότερα έμβρυα με σύνδρομο Down, τα επίπεδα της β-hCG είναι υψηλότερα, συγκριτικά με τις φυσιολογικές κυήσεις, ενώ τα επίπεδα της PAPP-A είναι χαμηλότερα.
Επίσης, στα περισσότερα έμβρυα με τρισωμία 18 και 13 τα επίπεδα και των δυο ουσιών είναι πολύ χαμηλότερα, συγκριτικά με τις φυσιολογικές κυήσεις.
Η εξέταση της αυχενικής διαφάνειας γίνεται πιο ευαίσθητη και μεγαλύτερης ακρίβειας όταν συνδυάζεται με το ΠΑΠ-Α τεστ. Το βιοχημικό αυτό προφίλ σε συνδυασμό με την ηλικία της μητέρας, την αυχενική διαφάνεια και τον καρδιακό ρυθμό του εμβρύου, μπορεί να αναγνωρίσει περίπου το 90% των εμβρύων με σύνδρομο Down.
ΤΙ ΕΙΝΑΙ ΤΟ ΠΟΛΥΑΜΝΙΟ (ΠΟΛΥΫΔΡΑΜΝΙΟ);
Όταν το αμνιακό υγρό που περιβάλει το έμβρυο βρίσκεται πέρα από τα φυσιολογικά όρια μιλάμε για πολυάμνιο και αυτό κατηγοριοποιείται, βάσει της μέτρησης της μεγαλύτερης λίμνης, σε ήπιο (8–11 cm), μέτριο (12–15 cm) και βαρύ (>16 cm ή όταν το AFI είναι μεγαλύτερο των 25cm).
ΤΙ ΕΙΝΑΙ ΤΟ ΣΥΝΔΡΟΜΟ DOWN (ΤΡΙΣΩΜΙΑ 21);
Το σύνδρομο Down, επίσης γνωστό και ως τρισωμία 21, είναι μια χρωμοσωμική ανωμαλία που προκαλείται από την παρουσία ενός τρίτου αντίγραφου του χρωμοσώματος 21. [image trisomy 21]
Πήρε το όνομα του από τον John Langdon Down, Βρετανό γιατρό που περιέγραψε το σύνδρομο για πρώτη φορά το 1866. Ωστόσο, ο Jerome Lejeune ανακάλυψε την ύπαρξη της τρισωμίας 21 (τρία χρωμοσώματα 21) λίγο αργότερα, το 1959.
Το σύνδρομο Down είναι η πιο συχνή χρωμοσωμική ανωμαλία στον άνθρωπο και χαρακτηρίζεται από νοητική υστέρηση, καθυστερημένη σωματική ανάπτυξη και ένα σύνολο συγκεκριμένων χαρακτηριστικών του προσώπου.
Ο μέσος όρος IQ των νεαρών ενηλίκων με σύνδρομο Down είναι περίπου 50, σε σύγκριση με τα φυσιολογικά παιδιά που έχουν, κατά μέσο όρο, δείκτη νοημοσύνης 100.
Τα άτομα με σύνδρομο Down μπορεί να έχουν μερικά ή όλα τα ακόλουθα χαρακτηριστικά:
- Μικρογενία (ασυνήθιστα μικρό πηγούνι)
- Λοξά και σχισμοειδή μάτια (παλαιότερα γνωστό ως μογγολοειδής οφθαλμός)
- Μυϊκή υποτονία (ελαττωμένο μυϊκό τόνο)
- Επίπεδη ρινική γέφυρα (πλακουτσωτή μύτη)
- Ενιαία παλαμιαία πτυχή
- Προεξέχουσα γλώσσα (λόγω της μικρής στοματικής κοιλότητας και της μακρογλωσσίας)
- Πρόσωπο επίπεδο και ευρύ
- Κοντό λαιμό
- Λευκές κηλίδες στην ίριδα των ματιών (γνωστά ως σημεία Brushfield)
- Υπερβολική χαλαρότητα των αρθρώσεων
- Υπερβολικό διάστημα μεταξύ του μεγάλου και του δεύτερου δακτύλου στα πόδια
- Κοντό ανάστημα
- Μικρό βάρος σώματος
Στις Ηνωμένες Πολιτείες, κάθε χρόνο γεννιούνται περίπου 700 μωρά με σύνδρομο Down.
ΤΙ ΕΙΝΑΙ ΤΟ ΣΥΝΔΡΟΜΟ ΑΚΙΝΗΣΙΑΣ ΤΟΥ ΕΜΒΡΥΟΥ;
Στο σύνδρομο ακινησίας του εμβρύου η βιομετρία, το αμνιακό υγρό και η εμβρυική κυκλοφορία αξιολογούνται ως φυσιολογικά, ωστόσο απουσιάζουν ολοκληρωτικά οι εμβρυικές κινήσεις.
ΤΙ ΕΙΝΑΙ ΤΟ ΥΠΕΡΗΧΟΓΡΑΦΗΜΑ ΑΝΑΠΤΥΞΗΣ – DOPPLER;
Με την υπερηχογραφική εξέταση μπορούμε να ελέγξουμε την ανατομία και την ανάπτυξη του εμβρύου, ενώ ταυτόχρονα αποκλείουμε εμβρυικές διαμαρτίες που ενδέχεται να μιμηθούν παθήσεις ανάπτυξης του εμβρύου.
Αρχικά, ο έλεγχος ανάπτυξης γίνεται με βάση το μέγεθος του εμβρύου το οποίο αξιολογείται με υπερηχογραφικές βιομετρικές μετρήσεις. Συγκεκριμένα, αξιολογείται το μέγεθος του κρανίου (αμφιβρεγματική διάμετρος BPD, περίμετρος κεφαλής HC και διαπαρεγκεφαλιδική διάμετρος TCD), του κορμού (περίμετρος κοιλίας AC) και των άκρων (μήκος μηριαίου οστού FL και μήκος βραχιόνιου οστού HL). Στη συνέχεια, οι τιμές αυτές συγκρίνονται με το φυσιολογικό εύρος της κάθε μέτρησης ανάλογα με την ηλικία κύησης του εμβρύου. Ακόμη, αξιολογείται το βάρος του εμβρύου, το οποίο υπολογίζεται με ειδικούς αλγορίθμους.
Βέβαια, ο ρυθμός ανάπτυξής αξιολογείται μόνο μετά από δύο ή και παραπάνω διαδοχικές βιομετρικές μετρήσεις σε χρονοδιάστημα 2-3 εβδομάδων. Η ανάπτυξη ορίζεται ως φυσιολογική όταν η βιομετρία του εμβρύου βρίσκεται εντός του φυσιολογικού εύρους μετρήσεων, ενώ ως παθολογική ορίζεται όταν μια ή περισσότερες βιομετρικές μετρήσεις αποκλίνουν από το φυσιολογικό εύρος κατά την διαδοχική μέτρηση. Ωστόσο, εάν οι μετρήσεις είναι χαμηλότερες του φυσιολογικού, αλλά το έμβρυο συνεχίζει να μεγαλώνει, πιθανότατα πρόκειται για λανθασμένη αξιολόγηση της ηλικίας κύησης.
Η ανώμαλη ανάπτυξη του εμβρύου διακρίνεται σε ασύμμετρη και συμμετρική βάσει των αναλογιών του μεγέθους του κρανίου και του κορμού (HC/AC, TCD/AC), του κρανίου και του μηρού(HC/FL) και τέλος του κορμού και του μηρού (AC/FL). [image growth curves]
Με την μέθοδο Doppler έχουμε την δυνατότητα να αξιολογούμε την αιματική ροή σε διάφορα αγγεία, είτε της μητέρας είτε του εμβρύου. Η υπερηχογραφία Doppler έχει αποδειχτεί ευαίσθητη μέθοδος αξιολόγησης της μεταβολικής κατάστασης του εμβρύου κατά την διάρκεια της εγκυμοσύνης. Βάσει της αιματικής ροής στις μητριαίες αρτηρίες ελέγχεται και η μητριαιο-πλακουντική κυκλοφορία. Η αιμοδυναμική κατάσταση του εμβρύου εκτιμάται με τον έλεγχο της αιματικής ροής στην ομφαλική αρτηρία, στην μέση εγκεφαλική αρτηρία και στο φλεβώδη πόρο.
ΤΙ ΕΙΝΑΙ ΤΟ ΥΠΕΡΗΧΟΓΡΑΦΗΜΑ Β΄ ΕΠΙΠΕΔΟΥ;
Το υπερηχογράφημα Β΄ επιπέδου, αποτελεί μια ακίνδυνη μέθοδο προγεννητικού ελέγχου που στοχεύει στον έγκαιρο εντοπισμό τυχόν συγγενών ανωμαλιών του εμβρύου και θεωρείται μια υποχρεωτική εξέταση για όλες τις εγκύους.
Η υπερηχογραφική εξέταση πραγματοποιείται από την 20η έως την 24η εβδομάδα κύησης με σκοπό να ελέγξει αρχικά την ανατομία και την δομή του εμβρύου. Ωστόσο, συνιστάται στους γονείς να κάνουν την εξέταση στις 22-23 εβδομάδες διότι τότε το έμβρυο έχει το κατάλληλο μέγεθος ώστε να διακρίνεται εύκολα η ανατομία του αλλά και να μπορεί το ίδιο να αλλάζει θέση συχνά.
Ο έλεγχος της ανατομίας του εμβρύου γίνεται ανά σύστημα και περιλαμβάνει όλα τα ζωτικά όργανα του εμβρύου (κρανίο, εγκέφαλος, πρόσωπο, σπονδυλική στήλη, θώρακας, καρδιά, γαστρεντερικό, ουροποιητικό, γεννητικά όργανα, άνω και κάτω άκρα, ομφάλιος λώρος και πρόσθιο κοιλιακό τοίχωμα). Παράλληλα, ο εξεταστής πραγματοποιεί διάφορες μετρήσεις ώστε να ελέγξει και την ανάπτυξη του εμβρύου.
Επίσης, ελέγχονται χρωμοσωμικοί δείκτες που προσδιορίζουν την πιθανότητα ύπαρξης χρωμοσωμικών ανωμαλιών (πχ. Σύνδρομο Down). Οι δείκτες αποτελούν «ύποπτα ευρήματα» τα οποία δεν συνιστούν από μόνα τους πρόβλημα, π.χ. ένας χοντρός λαιμός – σβέρκος δεν αποτελεί πρόβλημα, διότι αρκετοί φυσιολογικοί άνθρωποι έχουν χοντρό λαιμό. Επειδή, όμως, τα παιδιά με σύνδρομο Down έχουν σχεδόν όλα χοντρό σβέρκο, όταν αναγνωριστεί ένα έμβρυο με αυτό το χαρακτηριστικό υποπτευόμαστε ότι πάσχει από σύνδρομο Down.
Το υπερηχογράφημα β’ επιπέδου είναι ικανό να αναγνωρίσει τις περισσότερες πιθανές δομικές ανωμαλίες ενός εμβρύου. Ωστόσο, ορισμένες δεν αναγνωρίζονται, είτε επειδή δεν «φαίνονται» με την τεχνική των υπερήχων, είτε επειδή εξελίσσονται κατά την διάρκεια της κύησης. Επίσης, η εξέταση μπορεί να έχει περιορισμένη ευαισθησία λόγω τεχνικών προβλημάτων (όπως μεγάλο σωματικό βάρος της μητέρας, θέση του πλακούντα κτλ).
Η διεθνής βιβλιογραφία αναφέρει ότι μονό το 60% όλων των ανωμαλιών μπορεί να διαγνωστεί προγεννητικά. Αυτό σημαίνει ότι, ακόμη και αν το υπερηχογράφημα εμφανίζει ένα έμβρυο ως φυσιολογικό, παραμένει μια μικρή πιθανότητα να υπάρχει κάποιο πρόβλημα.
Το Βρετανικό Κολλέγιο Μαιευτήρων και Γυναικολόγων (Royal College of Obstetricians and Gynecologists) δημοσίευσε την παρακάτω ενδεικτική λίστα ανωμαλιών και το αντίστοιχο ποσοστό ανίχνευσης τους με την υπερηχογραφική εξέταση β’ επιπέδου.
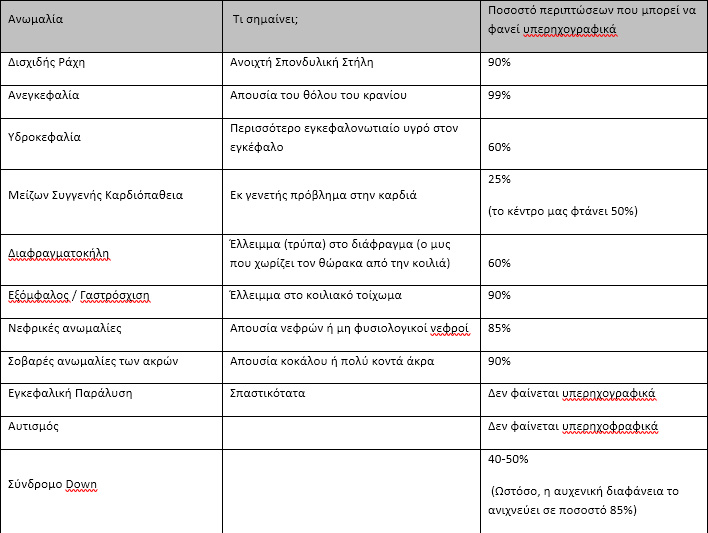
Το φύλο του εμβρύου είναι εμφανές σχεδόν πάντα και μπορεί να αναγνωριστεί με ακρίβεια στο 99% των περιπτώσεων. Οι γονείς που δεν επιθυμούν να γνωρίζουν το φύλο του μωρού τους, θα πρέπει να ενημερώσουν τον εξετάζοντα ιατρό πριν ξεκινήσει η εξέταση ώστε να μην τους γνωστοποιηθεί η συγκεκριμένη πληροφορία.
Κατά την διάρκεια της εξέτασης, ο γιατρός προσπαθεί να απεικονίσει διάφορα τμήματος / όργανα του μωρού, ώστε να ελέγξει την δομή του. Σε ορισμένες περιπτώσεις η θέση του εμβρύου δεν επιτρέπει τις κατάλληλες λήψεις. Τότε αναγκαστικά αλλάζει θέση η μητέρα ώστε να μετακινηθεί και το έμβρυο. Επειδή, όμως, αυτό δεν είναι πάντα αποτελεσματικό, μπορεί να χρειαστεί να κάνει η μητέρα μια μικρή βόλτα (15-20 min), ώστε να έχουμε το επιθυμητό αποτέλεσμα.
Κατά την διάρκεια της εξέτασης ο γιατρός θα προσπαθήσει να σας δείξει τρισδιάστατες (3D) φωτογραφίες του μωρού σας, εφόσον βοηθάει η θέση του. Φυσικά, η διαδικασία αυτή δεν αποτελεί απαραίτητο μέρος του ανατομικού ελέγχου.
ΤΙ ΕΙΝΑΙ ΧΡΩΜΑΤΟΣΩΜΙΚΗ (ΧΡΩΜΟΣΩΜΙΚΗ) ΑΝΩΜΑΛΙΑ;
Ως χρωμοσωμική ανωμαλία ορίζεται η άτυπη (μη φυσιολογική) απόκλιση του αριθμού ή της δομής ενός ή περισσότερων χρωμοσωμάτων.
Ένας φυσιολογικός άνθρωπος διαθέτει σε κάθε κύτταρό του 46 χρωμοσώματα (23 ζεύγη). Σε αυτά είναι εναποθηκευμένες όλες οι κληρονομικές ιδιότητες και τα χαρακτηριστικά του. Ένα από αυτά τα ζεύγη καθορίζει και το φύλο (φυλοσύνδετα χρωμοσώματα).
ΤΙ ΕΛΕΓΧΟΥΜΕ ΜΕ ΤΗΝ ΕΞΕΤΑΣΗ ΤΗΣ ΑΥΧΕΝΙΚΗΣ ΔΙΑΦΑΝΕΙΑΣ;
Αρχικά ορίζεται ο αριθμός των εμβρύων που εξετάζονται και η χοριονικότητά τους (ο αριθμός των εμβρυικών σάκων και των πλακούντων), εφόσον πρόκειται για πολύδυμη κύηση. Στην συνεχεία, υπολογίζεται η εβδομάδα κύησης βάσει του κεφαλοουριαίου μήκους του εμβρύου.
Επίσης, περιλαμβάνεται μια λεπτομερής ανατομική εξέταση των οργάνων του εμβρύου όπως είναι το κρανίο, ο εγκέφαλος, τα άνω και κάτω άκρα, η καρδιακή λειτουργία, ο στόμαχος, η ουροδόχος κύστη, η σπονδυλική στήλη, το πρόσθιο κοιλιακό τοίχωμα και η αγγείωση του ομφάλιου λώρου και ορίζεται η θέση του πλακούντα.
Με τον έλεγχο της αυχενικής διαφάνειας (μέτρηση του αυχένα του εμβρύου) και του ρινικού οστού, εκτιμάται η πιθανότητα που έχει το έμβρυο να πάσχει από το σύνδρομο Down ή τις τρισωμίες 18 και 13. Ο προσδιορισμός αυξημένου κινδύνου γίνεται με τον επιπλέον έλεγχο της αιματικής ροής του φλεβώδους πόρου και την ανεπάρκεια στην τριγλωχίνα βαλβίδα της καρδιάς.
ΤΙ ΣΗΜΑΙΝΕΙ ΒΡΑΧΥ ΒΡΑΧΙΟΝΙΟ ΟΣΤΟ;
Κατά το υπερηχογράφημα β’ επίπεδου, ελέγχεται η δομή των άνω άκρων (χεριών). Ένα κοινός τρόπος για να ελεγχθεί το μήκος είναι η μέτρηση του μήκους του βραχιόνιου οστού (κόκκαλο του μπράτσου).
Ως βραχύ (κοντό) ορίζεται το βραχιόνιο οστό όταν το μήκος του βρίσκεται εκτός φυσιολογικών ορίων για την ηλικία κύησης. Τα φυσιολογικά όρια απεικονίζονται σε νορμογράμματα (καμπύλες), τα οποία δείχνουν την φυσιολογική ανάπτυξη του βραχιόνιου κατά την διάρκεια της κύησης.
Η απεικόνιση του βραχιόνιου γίνεται με κάθετη πρόπτωση της δέσμης των υπερήχων, ώστε να απεικονίζεται όλο το οστό και να είναι ορατοί οι επιφύσιοι χονδροί (επιφύσεις). Ωστόσο, οι επιφύσεις δεν πρέπει να συμπεριλαμβάνονται στη μέτρησή του.
Γενικά, το βραχύ βραχιόνιο είναι μια φυσιολογική παραλλαγή του εμβρύου. Όπως κάποιοι ενήλικες είναι ψηλότεροι και κάποιοι κοντύτεροι, έτσι και στα έμβρυα κάποια είναι κοντύτερα από αλλά. Αυτό, βεβαία, έχει να κάνει και με το ύψος των γονέων. Ένα έμβρυο με βραχύ βραχιόνιο οστό προέρχεται, συνήθως, από γονείς κοντού αναστήματος και θεωρείται αυτομάτως λιγότερο «ύποπτο».
Ένα τέτοιο εύρημα αποτελεί δείκτη μέτριας βαρύτητας για χρωμοσωμικές ανωμαλίες, αυξάνοντας τον κίνδυνο ύπαρξης τους κατά 4 φορές. Γι’ αυτό και μας υποχρεώνει να συστήσουμε περαιτέρω καρυοτυπικό έλεγχο με αμνιοπαρακέντηση.
Τέλος, είναι απαραίτητος ο επανέλεγχος του μήκος των μακρών οστών καθ’ όλη τη διάρκεια της κύησης, ώστε να αποκλειστούν τυχόν σκελετικές δυσπλασίες που είναι εμφανείς μόνο κατά το τρίτο τρίμηνο, αλλά και επανέλεγχος της ανάπτυξης του εμβρύου, ώστε να αποκλειστεί τυχόν επιβράδυνση της ανάπτυξης του (IUGR).
ΤΙ ΣΗΜΑΙΝΕΙ ΒΡΑΧΥ ΜΗΡΙΑΙΟ ΟΣΤΟ;
Κατά το υπερηχογράφημα β’ επίπεδου, ελέγχεται η δομή των κάτω ακρών (ποδιών). Ένα κοινός τρόπος για να ελεγχθεί το μήκος τους είναι η μέτρηση του μήκους του μηριαίου οστού (κόκκαλο από το μπούτι).
Βραχύ (κοντό) ορίζεται το μηριαίο οστό όταν το μήκος του βρίσκεται εκτός φυσιολογικών ορίων για την ηλικία κύησης. Τα φυσιολογικά όρια απεικονίζονται σε νορμογράμματα (καμπύλες), τα οποία δείχνουν την φυσιολογική ανάπτυξη του μηριαίου κατά την διάρκεια της κύησης.
Η απεικόνιση του μηριαίου γίνεται με κάθετη πρόπτωση της δέσμης των υπερήχων, ώστε να απεικονίζεται όλο το οστό και να είναι ορατοί οι επιφύσιοι χονδροί (επιφύσεις). Ωστόσο, οι επιφύσεις δεν πρέπει να συμπεριλαμβάνονται στην μέτρησή του.
Γενικά, ένα βραχύ μηριαίο είναι μια φυσιολογική παραλλαγή του εμβρύου, Όπως αναφέρθηκε και παραπάνω, κάποια έμβρυα είναι κοντύτερα από αλλά, όπως συμβαίνει και με τους ενήλικες. Αυτό βεβαία έχει να κάνει και με το ύψος των γονέων. Έναν έμβρυο με βραχύ μηριαίο οστό προέρχεται, συνήθως, από γονείς κοντού αναστήματος και θεωρείται αυτομάτως λιγότερο «ύποπτο».
Ένα τέτοιο εύρημα αποτελεί δείκτη μικρής προς μέτριας βαρύτητας για χρωμοσωμικές ανωμαλίες και αυξάνει τον κίνδυνο ύπαρξης χρωμοσωμικών ανωμαλιών μόλις κατά 1,6 φορές. Στις περιπτώσεις που αποτελεί ένα μεμονωμένο εύρημα, η σύσταση για αμνιοπαρακέντηση εξαρτάται από την ηλικία της μητέρας και από τον προγεννητική έλεγχο (αυχενική διαφάνεια) που έχει προηγηθεί.
Επιπλέον, ένα βραχύ μηριαίο οστό συνδέεται με σκελετικές δυσπλασίες (νανισμό) και επιβράδυνση της ανάπτυξης του εμβρύου. Οι σκελετικές δυσπλασίες είναι σπάνιες παθήσεις που έχουν, συχνά, και αλλά συνωδά ευρήματα (ανωμαλίες του θώρακα, του κρανίου, των άκρων κ.α.). Για τον αποκλεισμό όλων αυτών, συνιστάται λεπτομερής έλεγχος του εμβρύου.
Τέλος, είναι σημαντικός ο επανέλεγχος του μήκος των μακρών οστών καθ’ όλη τη διάρκεια της κύησης, ώστε να αποκλειστούν τυχόν σκελετικές δυσπλασίες που είναι εμφανείς μόνο κατά το τρίτο τρίμηνο, αλλά και επανέλεγχος της ανάπτυξης του εμβρύου, ώστε να αποκλειστεί τυχόν επιβράδυνση της ανάπτυξης του (IUGR).
ΤΙ ΣΗΜΑΙΝΕΙ ΔΙΑΤΑΣΗ ΤΩΝ ΠΥΕΛΩΝ ΤΩΝ ΝΕΦΡΩΝ (ΠΥΕΛΕΚΤΑΣΙΑ/ΥΔΡΟΝΕΦΡΩΣΗ);
Κατά τον έλεγχο του ουροποιητικού συστήματος ενός εμβρύου στο υπερηχογράφημα β’ επιπέδου, αξιολογείται το μέγεθος των νεφρικών πυέλων.
Η πύελος των νεφρών ορίζεται διατεταγμένη, όταν η προσθοπίσθια απόσταση των πυέλων είναι ίση ή και μεγαλύτερη των 5mm. Όταν η πυελεκτασία είναι μεγαλύτερη από 10mm ορίζεται ως μέτρια ενώ όταν είναι μεγαλύτερη των 15mm ορίζεται ως βαριά.
Επιπλέον, μπορεί να εμφανιστεί ετερόπλευρα ή αμφοτερόπλευρα και είναι συχνότερη στα άρρενα έμβρυα.
Μεμονωμένη πυελεκτασία εμφανίζεται στο 0,7% των εμβρύων από την 16η έως την 26η εβδομάδα της κύησης και μόνο το 2% των εμβρύων με σύνδρομο Down την εμφανίζουν ως μοναδικό χρωμοσωμικό δείκτη. Αυτό σημαίνει ότι η μεμονωμένη διάταση των πυέλων των νεφρών αποτελεί ένα σχετικά συχνό εύρημα σε φυσιολογικά έμβρυα και, αντίθετα, ένα σχετικά σπάνιο εύρημα σε έμβρυα που πάσχουν από σύνδρομο Down. Από τα παραπάνω προκύπτει ότι, απουσία άλλων παραγόντων κινδύνου, η πιθανότητα του συνδρόμου Down παραμένει μικρή και δεν δικαιολογεί μια επεμβατική διαγνωστική εξέταση (π.χ. αμνιοπαρακέντηση).
Συνήθως η διάταση των πυέλων επανέρχεται στις περισσότερες περιπτώσεις σε φυσιολογικά όρια μετά την 28η εβδομάδα της κύησης, γι’ αυτό και συστήνεται επανέλεγχος αργότερα ώστε να διασφαλιστεί ότι έχει ομαλοποιηθεί και δεν έχει επιδεινωθεί.
Στις περιπτώσεις που επιμένει, η ομαλοποίηση επέρχεται στο 90% περιπτώσεων αργότερα, κατά τον 3ο μηνά της νεογνικής ζωής. Ωστόσο, συστήνεται στους γονείς να γίνει υπερηχογράφημα νεφρών στο νεογέννητο και να δοθεί προφυλακτική αντιβίωση για προστασία από λοιμώξεις του ουροποιητικού συστήματος.
ΤΙ ΣΗΜΑΙΝΕΙ ΗΧΟΓΕΝΕΣ ΚΟΜΒΙΟ ΤΗΣ ΚΑΡΔΙΑΣ (GOLF BALL);
Το υπερηχογενές κομβίο (ή υπερηχογενής εστία) της καρδίας αποτελεί μια μικρή απασβέστωση στο θηλοειδή μυ της εμβρυϊκής καρδίας και εντοπίζεται συνήθως στη μια ή και στις δυο κοιλιές της. Ανευρίσκεται συχνά, στο 2-3% των κυήσεων και δεν θεωρείται αρκετά σοβαρό εύρημα.
Η ανίχνευση του είναι σχετικά εύκολη κατά το υπερηχογράφημα β’ επιπέδου, οπότε ελέγχεται η εμβρυική καρδιά. Στην εικόνα των 4 κοιλοτήτων αναγνωρίζεται ως μια μικρή κουκίδα με υπερηχογένεια (λεύκη), όμοια με αυτή των οστών. Μπορεί να αναγνωριστεί και σε μικρότερη ηλικία κυήσεως, στην εξέταση της αυχενικής διαφάνειας, χωρίς να επηρεάζει το αποτέλεσμα της ή την έκβαση της κύησης.
Στις περισσότερες περιπτώσεις (90%) το εύρημα αυτό εξαφανίζεται μετά την 28η εβδομάδα της κύησης. Αλλά και στις περιπτώσεις που δεν εξαφανίζεται, δεν αποτελεί πρόβλημα για το νεογνό διότι δεν συνδέεται με παθολογική λειτουργία της καρδιάς, ούτε με συγγενείς καρδιοπάθειες.
Υπάρχει μικρή συσχέτιση του με χρωμοσωμικές ανωμαλίες, όπως το σύνδρομο Down, και αυξάνει μόνο κατά 10% τον προϋπάρχοντα κίνδυνο για το έμβρυο (λόγω της ηλικίας της μητέρας, είτε λόγω των προγεννητικών τεστ που διεξήχθησαν κατά το πρώτο τρίμηνο της κύησης).
Εφόσον η ηλικία της μητέρας είναι μικρότερη των 35 ετών και το έμβρυο δεν διατρέχει κίνδυνο σύμφωνα με την αυχενική διαφάνεια, ο καρυοτυπικός έλεγχος του εμβρύου με αμνιοπαρακέντηση δεν είναι υποχρεωτικός.
ΤΙ ΣΗΜΑΙΝΕΙ ΥΠΕΡΗΧΟΓΕΝΕΣ ΕΝΤΕΡΟ (ΗΧΟΓΕΝΕΣ ΕΝΤΕΡΟ);
Κατά τον έλεγχο του γαστρεντερικού ενός εμβρύου γίνεται έλεγχος των εντέρων του για τυχόν υπερηχογένεια.
Το λεπτό έντερο εμφανίζει σε κάποια σημεία του πανομοιότυπη ηχογένεια (ασπρίλα) με αυτή των οστών του εμβρύου. Η ηχογένεια αυτή κατηγοριοποιείται ανάλογα με την ένταση της σε 3 κατηγορίες (ήπια, μέτρια και βαριά).
Η διάγνωση είναι δυνατή μόνο μετά τη 18η εβδομάδα της κύησης, καθώς νωρίτερα σχεδόν όλα τα έμβρυα παρουσιάζουν αυτό το χαρακτηριστικό. Επίσης, μεγάλη βαρύτητα πρέπει να δίνεται στη ρύθμιση του μηχανήματος υπερήχων, διότι μπορεί να δίνετε ψευδώς η ύπαρξη υπερηχογένειας, αν η ενίσχυση του υπερηχογραφικού σήματος (gain) είναι αυξημένη.
Η προαναφερόμενη κατάσταση ανευρίσκεται στο 0.2-1.8% όλων των κυήσεων και μπορεί να συσχετίζεται με χρωμοσωμικές ανωμαλίες, κυστική ίνωση, ενδοαμνιακή αιμορραγία, συγγενή λοίμωξη, εντερικές διαμαρτίες και υπολειπόμενη ανάπτυξη εμβρύου (IUGR).
Η συχνότερη όμως αιτία υπερηχογένειας του εντέρου είναι η ενδοαμνιακή αιμορραγία. Και αυτό γιατί το έμβρυο καταπίνει μικρή ποσότητα αίματος, η όποια όταν φτάσει στο έντερο παράγει έντονη ηχογένεια. Η παραπάνω κατάσταση υφίσταται συχνά στις μητέρες με πρόσφατη κολπική αιμορραγία. Για την αξιολόγηση της είναι σημαντική η σωστή καταγραφή ιστορικού. Η ασθενής πρέπει να ερωτηθεί για ιστορικό ιογενούς λοίμωξης ή τραύματος κατά την διάρκεια της παρούσας εγκυμοσύνης και για οικογενειακό ιστορικό γενετικών νοσημάτων, όπως η κυστική ίνωση.
Ένα τέτοιο εύρημα αποτελεί δείκτη μέτριας βαρύτητας για χρωμοσωμικές ανωμαλίες και αυξάνει κατά 3 φορές τον κίνδυνο ύπαρξης τους. Συνιστάται περαιτέρω καρυοτυπικός έλεγχος με αμνιοπαρακέντηση ενώ προτείνεται εξέταση ανίχνευσης του γονιδίου της κυστικής ίνωσης (CFTR gene), με λήψη εμβρυικών κυττάρων, ώστε να αποκλειστεί η νόσος, αλλά και μια αιματολογική εξέταση TORCH διότι το παρόν εύρημα συσχετίζεται με συγγενείς λοιμώξεις. Τέλος, συστήνεται υπερηχογράφημα ανάπτυξης κατά το 3ο τρίμηνο (στις 30-32 εβδομάδες κύησης) ώστε να αποκλειστεί επιβραδυνόμενη ανάπτυξη του εμβρύου
ΤΙ ΣΗΜΑΙΝΕΙ ΑΙΜΟΡΡΑΓΙΑ ΚΑΤΑ ΤΟ ΠΡΩΤΟ ΤΡΙΜΗΝΟ;
Αρχικά πρέπει να ξεκαθαρίσουμε ότι αιμορραγία θεωρείται το επεισόδιο κολπικής αιμόρροιας κατά την όποια το αίμα έχει ζωηρό κόκκινο χρώμα και ποσότητα περίπου αντίστοιχη της αιμορραγίας κατά την διάρκεια της περιόδου.
Όταν το αίμα έχει ροζ χρώμα και είναι μικρής ποσότητας θεωρείται φυσιολογική αιμορραγία της κύησης, ενώ όταν έχει καφέ χρώμα θεωρείται παλιά αιμορραγία όπου το αίμα έχει οξειδωθεί.
Η αιμορραγία είναι μια συνήθης επιπλοκή η όποια εμφανίζεται στο 30% των κυήσεων. Από αυτές τις περιπτώσεις, οι μισές θα καταλήξουν σε αποβολή. Μπορεί το ποσοστό να ακούγεται μεγάλο, όμως οφείλεται στο γεγονός ότι πολλές γυναίκες μένουν έγκυες και αποβάλουν πολύ νωρίς, σχεδόν όταν περιμένουν την περίοδο τους, όποτε η αποβολή δεν γίνεται αντιληπτή ούτε από τις ίδιες.
Στατιστικά, από τις 100 εγκυμονούσες, οι 30 θα έχουν τουλάχιστον ένα επεισόδιο αιμορραγίας κατά την διάρκεια της κύησης και περίπου οι 15 θα αποβάλλουν.
Βεβαία, το 80% των αποβολών συμβαίνουν πριν την 12η εβδομάδα της κύησης και όσο η κύηση προχωράει, ο κίνδυνος μειώνεται.
ΤΙ ΣΗΜΑΙΝΕΙ ΑΝ Η ΑΥΞΗΜΕΝΗ ΑΥΧΕΝΙΚΗ ΔΙΑΦΑΝΕΙΑ ΠΑΡΑΜΕΝΕΙ ΣΤΟ ΥΠΕΡΗΧΟΓΡΑΦΗΜΑ Β’ ΕΠΙΠΕΔΟΥ;
Όταν η αυχενική διαφάνεια παραμένει αυξημένη στις 16 εβδομάδες κύησης και εξελιχθεί σε αυχενικό οίδημα στις 20-22 εβδομάδες, ενώ το έμβρυο έχει φυσιολογικό καρυότυπο και τα υπερηχογραφήματα δεν εντόπισαν κάποια άλλη δομική ανωμαλία, είναι πιθανόν να οφείλεται σε συγγενή λοίμωξη ή γενετικό σύνδρομο του εμβρύου.
Η μητέρα θα πρέπει να εξετάζεται για λοιμώξεις από τοξόπλασμα, κυτταρομεγαλοϊό, και Παρβοιό-B19 ενώ είναι απαραίτητη η λήψη DNA του εμβρύου για εξέταση γενετικών συνδρόμων (όπως το σύνδρομο Noonan).
Οι γονείς πρέπει να γνωρίζουν ότι υπάρχει μεγάλος κίνδυνος (10%) προγεννητικού θανάτου ή γέννησης ενός νεογνού με γενετικό πρόβλημα, ο οποίος δεν μπορεί να διαγνωστεί προγεννητικά.
Επίσης, στα νεογνά που επιβιώνουν υπάρχει νευροαναπτυξιακή καθυστέρηση σε ποσοστό 3-5%.
ΤΙ ΣΗΜΑΙΝΕΙ ΑΥΞΗΜΕΝΗ ΑΥΧΕΝΙΚΗ ΔΙΑΦΑΝΕΙΑ;
Η αυξημένη αυχενική διαφάνεια σχετίζεται με εμβρυϊκές διαμαρτίες και εμβρυϊκό θάνατο. Ωστόσο, η πλειονότητα των εμβρύων επιζούν και αναπτύσσονται φυσιολογικά.
Η ύπαρξης της αυξάνει τον κίνδυνο για συγκεκριμένες παθήσεις των εμβρύων, όπως χρωμοσωμικές ανωμαλίες, δομικές ανωμαλίες (με πιο συχνές τις συγγενείς καρδιοπάθειες), γενετικά σύνδρομα και περιγεννητικές λοιμώξεις.
ΤΙ ΣΗΜΑΙΝΕΙ ΑΥΞΗΜΕΝΗ ΑΥΧΕΝΙΚΗ ΠΤΥΧΗ;
Ως αυχενική πτυχή αναφέρεται η υπερηχογραφική μέτρηση του πάχους του δέρματος του αυχένα ενός εμβρύου κατά το υπερηχογράφημα β’ επίπεδου. Η μέτρηση αυτή πραγματοποιείται κατά τον έλεγχο του εμβρυικού κρανίου, με εγκάρσια απεικόνιση στο ύψος του διαφανούς διαφράγματος και της παρεγκεφαλίδας.
Πιο συγκεκριμένα, ως αυχενική πτυχή ορίζεται η απόσταση από το εξωτερικό άκρο του ινιακού οστού έως το εξωτερικό επίπεδο του δέρματος του αυχένα και θεωρείται αυξημένη όταν αυτή η απόσταση είναι μεγαλύτερη των 6mm για την ηλικία κύησης (από την 18η έως την 24η εβδομάδα) ή μεγαλύτερη από 5mm (από την 16η έως την 18η εβδομάδα).
Η προαναφερόμενη κατάσταση ανευρίσκεται στο 0,1% όλων των κυήσεων και μπορεί να συσχετίζεται με χρωμοσωμικές ανωμαλίες, γενετικά σύνδρομα και διαμαρτίες του καρδιαγγειακού συστήματος.
Η ισχυρή συσχέτιση της με χρωμοσωμικά ανώμαλα έμβρυα μας επιβάλλει περαιτέρω έλεγχο με αμνιοπαρακέντηση. Επιπλέον, όταν το πάχος της είναι πολύ μεγαλύτερο από το φυσιολογικό, συστήνεται έλεγχος της εμβρυικής καρδιάς από εξειδικευμένο παιδοκαρδιολόγο.
Τέλος, η αυχενική πτυχή συνδέεται με μια σειρά από σύνδρομα, όπως το σύνδρομο Noonan, το σύνδρομο πολλαπλών πτερυγίων και διάφορες σκελετικές δυσπλασίες.
Τακτικός επανέλεγχος την αυχενικής πτυχής επιβάλλεται ώστε να ελέγχεται η έκβαση του οιδήματος, το οποίο ενδέχεται να εξελιχθεί σε ύδρωπα.
ΤΙ ΣΗΜΑΙΝΕΙ ΔΙΑΤΑΣΗ ΤΩΝ ΚΟΙΛΙΩΝ ΤΟΥ ΕΓΚΕΦΑΛΟΥ (ΚΟΙΛΙΟΜΕΓΑΛΙΑ);
Κατά την υπερηχογραφική εξέταση β’ επίπεδου, ελέγχεται το κρανίο και ο εγκέφαλος του εμβρύου και ταυτόχρονα αξιολογείται το μέγεθος των πλάγιων κοιλιών του εγκεφάλου. Η αξιολόγηση του μεγέθους τους γίνεται βάσει μέτρησης της απόστασης των πλάγιων τοιχωμάτων του οπίσθιου και πρόσθιου κέρατος των πλάγιων κοιλιών. Διατεταγμένη κοιλία ορίζεται όταν αυτή η απόσταση αυτή είναι μεγαλύτερη από 10mm.
Αυτή η κατάσταση εμφανίζεται περίπου στο 1% των κυήσεων και μπορεί να είναι αμφοτερόπλευρη ή ετερόπλευρη, που είναι και η πιο συχνή.
Η διάταση ταξινομείται σε ήπια (10-14mm) και σοβαρή (>15mm).
Προγεννητικά διαγνώσκεται υδροκεφαλία στο 0,2% των κυήσεων, όταν αυτή η απόσταση είναι μεγαλύτερη από 15mm.
Η διάταση των κοιλιών του εγκέφαλου ενός εμβρύου αποτελεί έναν χρωμοσωμικό δείκτη μέτριας βαρύτητας, ο οποίος μπορεί να οδηγήσει σε αμνιοπαρακέντηση για να διερευνηθεί ο καρυότυπος του εμβρύου.
Επίσης, η προαναφερόμενη κατάσταση μπορεί να συσχετίζεται με δισχιδή ράχη (μια σοβαρή πάθηση της σπονδυλικής στήλης), όταν η ανατομική αρχιτεκτονική και το μέγεθος της παρεγκεφαλίδας δεν εμφανίζονται φυσιολογικά. Επιβάλλεται, λοιπόν, λεπτομερής έλεγχος της σπονδυλικής στήλης του εμβρύου.
Επιπρόσθετα, μπορεί να συσχετίζεται με αρθρογρίπωση, μια πάθηση των αρθρώσεων του εμβρύου, οπότε και πάλι προτείνεται λεπτομερής έλεγχος.
Πιθανή περιγενετική λοίμωξη, επίσης, συνιστά αιτία για πρόσθετες εξετάσεις και αιματολογική εξέταση TORCH, καθώς συσχετίζεται με λοίμωξη από Τοξόπλασμα (Toxo) και Μεγαλοκυτταροϊό (CMV).
Τέλος, εφόσον η κατάσταση χαρακτηρίζεται σοβαρή, μπορεί να πραγματοποιηθεί μαγνητική τομογραφία του εμβρύου για επικύρωση της διάγνωσης αλλά και για ανίχνευση συνοδών ευρημάτων στο κεντρικό νευρικό σύστημα.
Έχει διαπιστωθεί ότι στο 90% των εμβρύων με ήπια διάταση, η έκβαση είναι ικανοποιητική και στη συνέχεια της ζωής τους τα παιδιά αυτά είναι απολύτως φυσιολογικά, χωρίς κανένα μαθησιακό πρόβλημα. Ενώ, στις περιπτώσεις διάτασης σοβαρού βαθμού το ποσοστό τον παιδιών που εμφανίζουν διανοητική καθυστέρηση κυμαίνεται από 30 έως 70%, ανάλογα με την βαρύτητα της κατάστασης.
ΤΙ ΣΗΜΑΙΝΕΙ ΚΟΝΤΟ ΡΙΝΙΚΟ ΟΣΤΟ (ΥΠΟΠΛΑΣΤΙΚΟ ΡΙΝΙΚΟ ΟΣΤΟ);
Η ρινική υποπλασία έχει αναγνωριστεί ως ένα χαρακτηριστικό του συνδρόμου Down.
Το γεγονός αυτό έχει οδηγήσει στην προγεννητική αξιολόγηση του ρινικού οστού κατά το υπερηχογράφημα β’ επίπεδου.
Η μέτρηση του επιτυγχάνεται κατά την απεικόνιση του προφίλ του εμβρύου όπου εμφανίζεται ως μια λεπτή υπερηχογενείς γραμμή κάτω από τη γέφυρα της μύτης του. Μετρήσεις κάτω των φυσιολογικών ορίων είναι «ύποπτες» και συνδέονται με το σύνδρομο Down, άλλα και αντιστρόφως, ένα φυσιολογικό ρινικό οστό θα μειώσει σημαντικά τον κίνδυνο. Ως φυσιολογικό αξιολογείται το ρινικό οστό που είναι μεγαλύτερο των 4,5mm ή εκείνο που είναι μικρότερο των 2, 5mm για την ηλικία κύησης.
Επίσης, η αξιολόγηση του συσχετίζεται με την φυλή καταγωγής των γονέων, διότι η ανίχνευση ενός βραχέος ρινικού οστού είναι συχνότερη στην Αφρικάνικη φυλή.
Η ρινική υποπλασία δεν συνδέεται με άλλες χρωμοσωμικές ανωμαλίες, εκτός του συνδρόμου Down, όμως αποτελεί ισχυρό δείκτη για αυτό, αυξάνοντας κατά 10 φορές τον κίνδυνο ύπαρξης χρωμοσωμικών ανωμαλιών. Συστήνεται, λοιπόν, πρόσθετος έλεγχος με αμνιοπαρακέντηση.
Σε κάποιες σπάνιες περιπτώσεις η ρινική υποπλασία είναι τόσο έντονη ώστε να υπάρχει απλασία του ρινικού οστού. Το εύρημα αυτό έχει ακόμα πιο δυσμενή πρόγνωση.
ΤΟ ΕΜΒΡΥΟ ΕΧΕΙ ΑΥΞΗΜΕΝΗ ΑΥΧΕΝΙΚΗ ΔΙΑΦΑΝΕΙΑ. ΤΙ ΕΛΕΓΧΟΥΜΕ ΜΕΤΑ;
Μετά τη διάγνωση της αυξημένης αυχενικής διαφάνειας, βασικός στόχος είναι να διαχωριστούν τα έμβρυα που πιθανά θα εμφανίσουν προβλήματα από εκείνα που πιθανά θα είναι φυσιολογικά.
Αρχικά πρέπει να γίνει λήψη χοριακών λαχνών (CVS) ή αμνιοπαρακέντηση για έλεγχο του καρυότυπου του εμβρύου, καθώς ο κίνδυνος για χρωμοσωμικές ανωμαλίες είναι αυξημένος.
Στις περιπτώσεις οικογενειακού ιστορικού γονιδιακού γενετικού συνδρόμου, το δείγμα της χοριακής λάχνης ή της αμνιοπαρακέντησης εξετάζεται για να αποκλείσει κάποια σύνδρομα. Ωστόσο, είναι αδύνατο να εξεταστούν όλα τα γεννητικά σύνδρομα.
Επιπλέον, πρέπει να διεξαχθεί λεπτομερές υπερηχογράφημα μεταξύ 11ης – 13ης εβδομάδας προκειμένου να διαγνωστούν σοβαρές δομικές ανωμαλίες. Μεταξύ 16ης–18ης εβδομάδας επαναλαμβάνεται το υπερηχογράφημα, καθώς το έμβρυο έχει μεγαλώσει αρκετά σε μέγεθος και διευκολύνεται ο έλεγχος ενώ εξετάζεται εκ νέου την 22η εβδομάδα με το υπερηχογράφημα β’ επιπέδου. Στις περιπτώσεις που η αυχενική διαφάνεια είναι μεγαλύτερη των 3,5mm, συστήνεται περαιτέρω έλεγχος της εμβρυικής καρδιάς από εξειδικευμένο παιδοκαρδιολόγο ώστε να αποκλειστεί κάποια συγγενής καρδιοπάθεια.
Εάν δεν υπάρχουν εμφανείς διαμαρτίες και η ΑΔ έχει απορροφηθεί εντελώς, οι γονείς διαβεβαιώνονται ότι το μωρό τους θα γεννηθεί και θα αναπτυχθεί φυσιολογικά. Οι πιθανότητες να έχει κάποια σοβαρή διαμαρτία ή νευροαναπτυξιακή καθυστέρηση δεν διαφέρουν σημαντικά από εκείνες του γενικού πληθυσμού.

